Венеролог
Макарычев И.С.
Прием онлайн
Венеролог
Макарычев И.С.
Прием онлайн
Системная терапия глюкокортикостероидами (cГКС)
Эдуард Кендалл, Тадеуш Рейхштейн и Филип Хенч в 1950 году абсолютно заслужено получают Нобелевскую премию по медицине за открытия, касающиеся гормонов коры надпочечников, их структуры и биологических эффектов. Ведь именно благодаря им мы получили мощнейший инструмент для борьбы за человеческие жизни - кортизон. Одинаково эффективный и опасный прародитель всех современных глюкокортикостероидных препаратов, сегодня почти не применяемый в клинической практике. Но хватит лирики, перейдем к практике. В данной статье речь идет только о приеме гормонов внутрь в виде капельниц, уколов или таблеток. О мазях можно прочитать здесь.
Существует множество вариантов сГКС препаратов. Преднизолон, метилпреднизолон и дексаметазон являются широко используемыми пероральными препаратами. В дерматологии метилпреднизолон в импульсном (высоко дозовом режиме) внутривенно является вариантом выбора для пациентов с тяжелой вульгарной пузырчаткой, гангренозной пиодермией и системной красной волчанкой.
Механизм действия сГКС
Глюкокортикоиды помогают поддерживать правильный баланс между провоспалительными и противовоспалительными медиаторами, который может нарушаться при серьезных инфекциях и аутоиммунных заболеваниях.
Механизм действия сГКС очень сложен. Стоит отметить, что они могут работать на ядерном уровне, связываясь с ДНК (но не изменяя его) и вызывая увеличение или уменьшение синтеза белков, которые влияют на различные процессы, что вызывает:
- уменьшение синтеза провоспалительных веществ, секреции медиаторов аллергических реакций,
- уменьшение количества лимфойдной ткани,
- увеличивает скорость распада белков в мышечной ткани,
- увеличивает содержание в крови эритроцитов и тромбоцитов,
- изменяет процессы жирового обмена,
- повышает уровень глюкозы в крови,
- задерживает воду,
- уменьшает синтез соединительной ткани в рубцах,
- и еще много не названных эффектов.
Геномные эффекты возникают не ранее чем через 30 минут от введения препарата.
Так же, глюкокортикостероиды имеют негеномные эффекты, которые возникают в первые секунды после введения препарата. Выделяют четыре основных группы негеномных эффектов:1) стабилизация клеточных мембран и мембран органелл, снижение проницаемости капиллярного эндотелия, защита клеток от цитотоксического воздействия;
2) угнетение активности клеток иммунитета;
3) подавление перемещения лейкоцитов в очаг воспаления;
4) снижение функциональной активности эндотелиоцитов, моноцитов, макрофагов, нейтрофильных гранулоцитов и фибробластов.
Одни из эффектов применения ГКС полезные для нас, другие являются побочными. В зависимости от конкретной молекулы, количество побочных эффектов может сильно отличаться. Поэтому крайне важно правильно подбирать препарат и дозу под конкретного пациента, чтобы получить максимальную пользу, при минимуме вреда.
Как правильно принимать системные глюкокортикостероиды?
Чаще дерматологов глюкокортикостероиды назначают только ревматологи, поэтому очень удобно обращаться к их опыту. В рекомендациях EULAR (2007) по применению ГКС для лечения ревматических заболеваний сформулированы основные положения применения ГКС:
– индивидуальный подбор дозы ГК в зависимости от заболевания, активности воспаления, факторов риска, ответа на лечение;
– минимизация дозы и длительности приема насколько это возможно;
– учет сопутствующей патологии и факторов риска;
– назначение дополнительной терапии для противодействия или компенсации побочных эффектов ГК (о которой будет написано ниже).
Кортизол, основной глюкокортикоид у людей, и его предшественники изменяются в предсказуемой зависимости от времени суток. Утренний прием синтетических гормонов облегчает симптомы заболеваний, синхронизируя высвобождение препарата с высвобождением провоспалительных веществ в организме, а также снижает риск подавления собственной секреции кортизола. В целом утренний прием таблеток связан с более быстрым прохождением через желудочно-кишечный тракт по сравнению с вечерним приемом. Оптимально принимать препарат в одно и тоже время до 12:00 часов дня. При большом количестве таблеток прием можно разбиться на два раза. Я рекомендую своим пациентам разбивать дозу на две части, первую выпить сразу после завтрака (7-8 часов), вторую около 10:00 часов дня.
Нельзя самостоятельно резко отменять высокие дозы сГКС. Дозировка должна снижаться постепенно. Чем выше доза, тем быстрее можно снижать количество таблеток, постепенно замедляясь. Все очень индивидуально, приведу абстрактный пример: с 10 таблеток до 6 можно отменить по 1 таблетке раз в 2-3 дня, с 6 таблеток уже нельзя отменять по целой таблетке, придется титровать дозу по половине таблетке и так далее. Если вам назначали высокую дозу гормонов и вы потеряли связь со своим лечащим врачом, обратитесь к доступному вам дерматологу или терапевту или ревматологу или аллергологу, чтобы он смог скорректировать вашу терапию.
Какие сГКС продаются в аптеках?
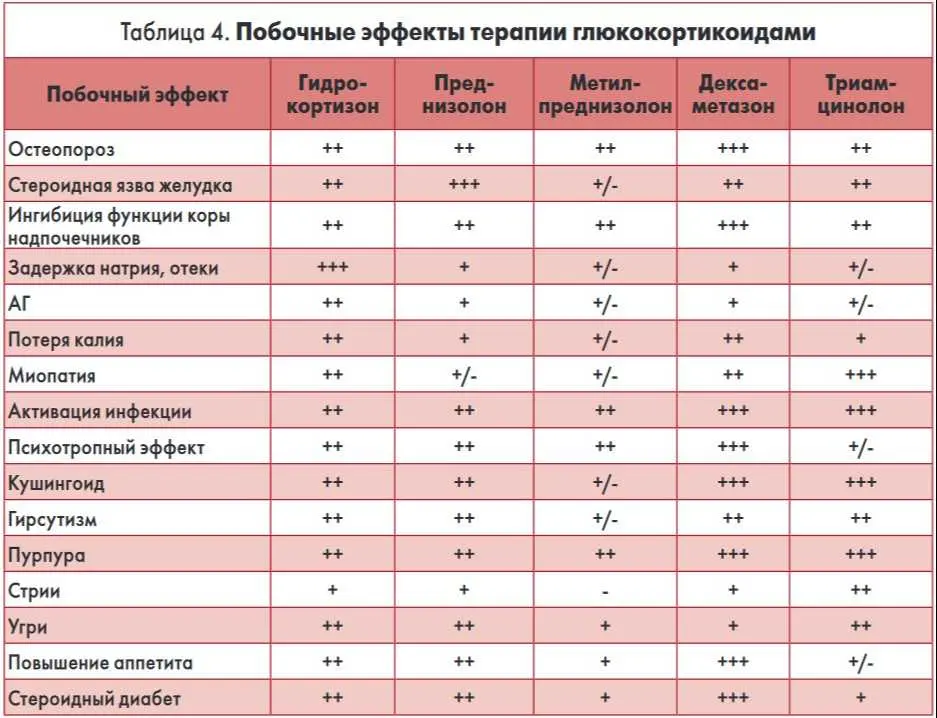
Ранние глюкокортикоиды, такие как гидрокортизон, обладают как глюкокортикоидной, так и минералокортикоидной активностью, в то время как недавно разработанные препараты обладают меньшей минералокортикоидной активностью, например преднизолон, и почти не имеют минералокортикоидной активности, как дексаметазон
По химическому составу ГК подразделяются на нефторированные (преднизолон, метилпреднизолон) и фторированные (бетаметазон, дексаметазон, триамцинолон, флуметазон и др.). Наличие в молекуле фтора уменьшает минералокортикоидные свойства, но ассоциируется с риском развития миопатии. На этом основывается рекомендация избегать применения дексаметазона, триамцинолона и бетаметазона у пациентов с дерматомиозитом или с известной миопатией.
Минералокортикоидная активность (способность задерживать натрий, вызывать отеки, повышение артериального давления) практически отсутствует у метилпреднизолона, дексаметазона и бетаметазона, незначительно выражена у преднизолона, а самая высокая – у кортизона и гидрокортизона. В связи с этим кортизон и гидрокортизон, с которых начинался терапевтический триумф ГК 70 лет назад, в настоящее время применяются для лечения заболеваний с гипофункцией надпочечников, а не с противовоспалительной целью.
Самостоятельное назначение глюкокортикостероидов недопустимо.
Опасность применения сГКС. Профилактика побочных явлений.
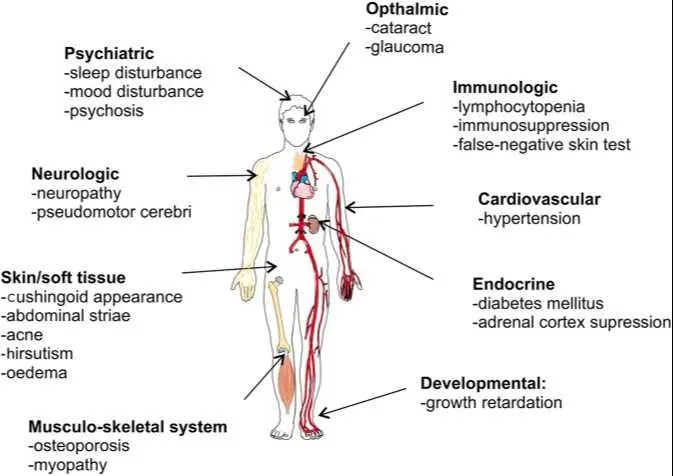
Основные "ужасы" которых боятся пациенты относятся к первым открытым ГКС. Современные препараты имеют достаточно высокие профили безопасности. Их не нужно боятся. Если вам назначают преднизолон или метилпреднизалон, значит они вам показаны и риск побочных эффектов ниже, нежели риск от заболевания для вашего здоровья. Доверяйте своему лечащему врачу! Современная медицина позволяет правильно использовать столь сильный инструмент, минимизируя вред и получая максимум пользы для больного. К сожалению, в ряде случае применение сГКС остается пожизненным, что рано или поздно приведет к возникновению тех или иных побочных эффектов. Нужно быть готовым к этому и уметь справляться с ними, а так же доверять своему лечащему врачу, чтобы он мог помочь Вам!
Дальше речь пойдет о пациентах, которые получаются сГКС длительно! Если вам трёхкратно, через день, назначили 4 мг дексаметазона для лечения острого приступа экземы, риск возникновения побочных эффектов (пожалуй, кроме временного подъема артериального давления и уровня сахара в крови) почти отсутствует. Нельзя автоматически переносить данные о плохом профиле переносимости высоких доз ГК на пациентов, которые принимают низкие дозы. Кроме того, в клинической практике иногда бывает трудно отличить побочные эффекты от признаков прогрессирования или осложнений заболевания, по поводу которого они назначены.
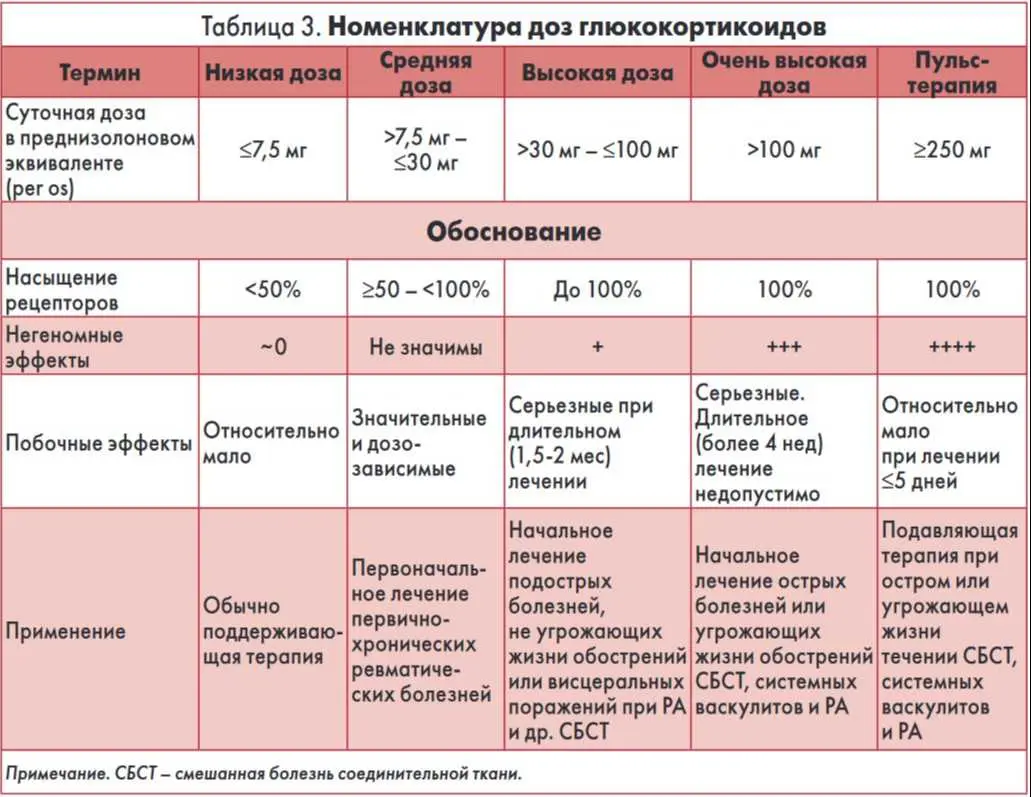
Европейская лига по борьбе с ревматизмом (EULAR) определяет дозировку как: низкую - 7,5 мг эквивалента преднизолона в день; среднюю от 7,5 мг до 30 мг в день; высокий, если от 30 мг до 100 мг в день; очень высокий от 100 мг в день; и пульсовая доза от 250 мг в день в течение 1 или нескольких дней.
Одно исследование определяет длительность приема как краткосрочную <3 месяцев, среднесрочную от 3 до 6 месяцев и долгосрочную >6 месяцев.
Язва желудка и глюкокортикостероиды:
В двух метаанализах не было обнаружено повышенного риска язвенной болезни у пациентов, принимавших глюкокортикоиды, в то время как в другом было обнаружено, что она является редким осложнением, возникающим у <0,4–1,8% пациентов.
У пациентов, принимающих глюкокортикоиды, могут возникать симптомы раздражения желудка, однако в 2 отдельных исследованиях эти симптомы не приводили к повышенному риску язвы желудка.
Глюкокортикоидная терапия высокими дозами и одновременный прием НПВС (например, аспирина) повышает риск язвенной болезни и желудочно-кишечного кровотечения. Однако у пациентов, принимавших низкие дозы аспирина с низкими или средними дозами кортикостероидов, повышенный риск не наблюдался.
Ингибиторы протонной помпы являются эффективными средствами профилактики кровотечений и язвы желудка. Эзомепразол 20 мг и 40 мг, пантопразол 20 мг и 40 мг, лансопразол 15 мг и 30 мг, омепразол 20 мг и 40 мг и рабепразол 20 мг одобрены для профилактики. Все препараты вводят по назначению врача ежедневно перед завтраком. Выбор зависит от стоимости, доступности и предпочтений пациента.
Профилактику стоит назначать пациентам из группы риска:
- принимающие комбинацию глюкокортикоидов и нестероидных противовоспалительных препаратов,
- язвенной болезнью в анамнезе
- заядлых курильщиков
- злоупотребляющих алкоголем
-пациентов старше 65 лет -
- пациентов, принимающих другие лекарства, которые могут увеличить риск ЯБ (бисфосфонаты)
Для тех, кто принимает только глюкокортикоиды, без других факторов риска, рутинное использование ИПП не рекомендуется.
Панкреатит и глюкокортикостероиды:
В одном исследовании случай-контроль было обнаружено почти трехкратное увеличение риска острого панкреатита среди тех, кто в настоящее время принимает бетаметазон, и несколько более низкий, но все же значительный риск среди тех, кто принимал преднизолон.
В рандомизированном плацебоконтролируемом исследовании стероидов для лечения неврита зрительного нерва, в котором также оценивались побочные эффекты кортикостероидов, был только 1 случай острого панкреатита среди 457 пациентов.
Вопрос необходимости профилактики остается дискутабельном. При появлении симптомов панкреатита: опоясывающие боли усиливающиеся при положении лежа на спине, нарушение стула, вздутие живота, похудание, обязательно обратитесь к врачу.
Сахарный диабет и глюкокортикостероиды:
Глюкокортикоиды могут усугубить существующий сахарный диабет или вызвать стероид индуцированный сахарный диабет. Факторы риска стероид-индуцированного диабета включают пожилой возраст и высокий индекс массы тела.
Все пациенты должны быть проинформированы о риске гипергликемии, а также о признаках и симптомах диабета: повышенную жажду и аппетит, учащенное мочеиспускание.
Проверка исходного уровня гликированного гемоглобина с лабораторными значениями до приема стероидов хороший метод скрининга преддиабета. Пациенты с пограничным или повышенным уровнем гликированного гемоглобина на исходном уровне требуют более тщательного наблюдения.
Использование глюкометра пациентами, которые, как ожидается, будут постоянно получать глюкокортикоидную терапию, по крайней мере, 2–3 раза в неделю является хорошим методом профилактики диабета. Показания уровня глюкозы [200 мг/дл] должны стать поводом для повторного обращения к врачу.
Подавление функции надпочечников и глюкокортикостероиды:
Подавление функции надпочечников может ожидаться у пациентов получающих от 20мг преднизолона в течении минимум 3 недель.
Симптомы угнетения надпочечников включают слабость, утомляемость, тошноту, рвоту, диарею, боль в животе, лихорадку, потерю веса, миалгии, артралгии и недомогание. Надпочечниковый криз проявляется гипотонией, помутнением сознания, вялостью, судорогами, комой и гипогликемией.
Пациенты, которые принимают глюкокортикоиды в течение < 3 недель, и те, кто лечится через день в дозах, меньших или равных физиологическим уровням, менее склонны к надпочечниковой супрессии
Постепенное снижение дозы гормонов при длительном лечении является профилактикой "надпочечниковых" кризов. Если вам назначили высокие дозы гормонов, нельзя самостоятельно резко отменять их. Схемы снижения дозы зависят от основного заболевания и должны корректироваться в зависимости от активности заболевания и сопутствующих заболеваний.
Синдром Кушинга и глюкокортикостероиды:
Классические характеристики синдрома Кушинга включают центральное ожирение, перераспределение жира в области туловища, надключичные жировые отложения, растяжки, слабость проксимальных мышц, утомляемость, артериальную гипертензию, акне, непереносимость глюкозы, мышечную атрофию и психологические расстройства.
В 1 исследовании распространенность синдрома Кушинга увеличивалась линейно с увеличением дозы глюкокортикоидов, с 4,3% до 15,8% и до 24,6% среди пациентов, принимавших 5. мг, от 5 до 7,5 мг и >7,5 мг преднизолона ежедневно в течение 6 месяцев. Профилактика включает снижение дозы и продолжительности терапии глюкокортикоидами, насколько это возможно.
Повреждение костей и глюкокортикостероиды
Потеря минеральной плотности костной ткани (МПКТ) у пациентов, принимающих глюкокортикоиды, происходит в основном в первые 6 месяцев терапии и замедляется через 1 год.
Глюкокортикоид-индуцированный остеопороз (ГИОП) может возникать у 30-50% пациентов, получающих глюкокортикоидную терапию. Переломы возникают преимущественно в поясничном отделе позвоночника и проксимальном отделе бедра, и они могут протекать бессимптомно у большого числа пациентов.
Факторы риска остеопороза: пожилой возраст, продолжительность терапии ГКС, чрезмерное употребление алкоголя и курени, низкий индекс массы тела, Гиповитаминоз D, использование высоких доз глюкокортикоидов, переломы в анамнезе, низкая минеральная плотность костей (по данный денситометрии).
Пациентам из группы риска и тем, кому предполагается терапия дольше 3 месяцев, рекомендовано проводить денситометрию перед началом лечения глюкокортикостероидами.
Все пациенты, принимающие любую дозу глюкокортикоидов с ожидаемой продолжительностью >3 месяца, должны при помощи диеты и БАДов поддерживать суточное потребление кальция от 800 до 1200 мг в день и витамина D от 800 до 2000 единиц, если нет противопоказаний (например, саркоидоз, гиперавитаминоз D и т.д.).
Остеонекроз шейки бедренной кости, дистального отдела бедренной кости и проксимального отдела большеберцовой кости может возникать у пациентов, получающих длительную или высокую дозу глюкокортикоидов. Общая кумулятивная доза и суточная доза глюкокортикоидов, а также, вероятно, основное заболевание , влияют на риск развития остеонекроза. Очень короткие курсы лечения с низкими дозами редко связаны с остеонекрозом. Боль обычно является первым симптомом, но клиническая картина вариабельна и зависит от локализации и размера некроза. Боль усиливается при движении пораженного сустава, а по мере прогрессирования симптомов пациенты могут испытывать ночную боль. Симптомы могут проявляться в течение нескольких недель или месяцев
Инфекции, вакцинация и глюкокортикостероиды
Использование глюкокортикоидов влияет как на адаптивный, так и на врожденный иммунитет, увеличивая риск заражения патогенами, реактивации хронических инфекций и влияя на рекомендации по вакцинам.
Пневмоцистная пневмония (ПЦП) является опасным для жизни осложнением у пациентов с ослабленным иммунитетом. Это чаще всего наблюдается у пациентов с ВИЧ / СПИДом, но также наблюдается у пациентов, которые проходят терапию высокими дозами кортикостероидов.
Дерматологические пациенты, у которых развивается пневмоцистная пневмония относятся пациенты с системной красной волчанкой (СКВ), дерматомиозитом или иммунобуллезным заболеванием. Данные, касающиеся профилактики пневмоцистной пневмонии у дерматологических пациентов, получающих высокие дозы кортикостероидов и других средств иммуносупрессии неоднозначны. Исследователи пришли к выводу, что профилактика пневмоцистной пневмонии оправдана, когда пациент, принимает эквивалент 20 мг преднизалона в день в течение 4 недель и имеет второй фактора риска (гематологическое злокачественное новообразование, интерстициальное заболевание легких или другой иммунодепрессант).
Туберкулез.
Длительная терапия умеренными или высокими дозами кортикостероидов увеличивает риск реактивации туберкулеза. Центры по контролю и профилактике заболеваний (CDC) и Американское торакальное общество определили преднизолон в дозе 15 мг в день в течение 1 месяца как порог повышенного риска реактивации туберкулеза легких.
Скрининг на ТБ включает сбор анамнеза с акцентом на факторы риска ТБ, такие как известный контакт с человеком, инфицирование ТБ, попадание в тюрьмы, проживание или переезд из эндемичных по ТБ районов, злоупотребление психоактивными веществами. При наличии факторов риска показана консультация фтизиатра.
Гепатиты В и С.
Глюкокортикоиды участвуют в реактивации хронического гепатита В у пациентов. Доказательства связи глюкокортикоидов с повышением уровня РНК гепатита С неполны. При наличии в анамнезе вирусных гепатитов и назначении длительного курса ГКС необходима консультация инфекциониста.
ВИЧ.
Пациенты с невыявленной и нелеченной ВИЧ-инфекцией могут подвергаться повышенному риску инфекционных осложнений при начале длительной терапии глюкокортикоидами. Любой подтвержденный положительный результат должен стать поводом для направления к инфекционисту.
Герпес.
Длительное применение глюкокортикоидов также было связано с реактивацией вируса ветряной оспы, что приводило к обострению опоясывающему герпесу.
Вакцинация.
Нарушение адаптивного иммунитета глюкокортикоидами может вызвать 2 потенциальные проблемы во время вакцинации. Во-первых, пациенты могут не реагировать на вакцинацию при приеме глюкокортикоидов, оставляя их незащищенными от болезней, для предотвращения которых предназначены вакцины. Во-вторых, у пациентов могут развиться активные инфекции при контакте с живыми вакцинами. Необходима консультация инфекциониста в индивидуальном порядке, в зависимости от конкретной ситуации.
Глаза, глаукома и глюкокортикостероиды
Использование глюкокортикоидов увеличивает риск глаукомы и катаракты. Риск, по-видимому, зависит как от продолжительности, так и от дозы.
Повышение внутриглазного давления безболезненно, но может привести к необратимому повреждению зрительного нерва. Прекращение терапии глюкокортикоидами приводит к обратному развитию внутриглазной гипертензии в течение 2 недель. Все пациенты, для которых запланирована длительная терапия глюкокортикоидами в любой дозе, должны пройти базовое офтальмологическое обследование с дополнительным лечением и регулярным последующим наблюдением на основании данных, полученных при первом посещении.
Учитывая риск диабетической ретинопатии при плохом контроле уровня глюкозы и связь использования глюкокортикоидов с диабетом, адекватное лечение диабета также важно для смягчения глазных осложнений кортикостероидов.
Сердечно-сосудистые осложнения и глюкокортикостероиды
Глюкокортикоиды могут увеличить риск сердечно-сосудистых заболеваний. В одном крупном исследовании случай-контроль была обнаружена взаимосвязь «доза-реакция» между суточной дозой глюкокортикоидов и риском сердечной недостаточности у тех, кто в настоящее время принимает глюкокортикоиды, включая пациентов с ревматоидным артритом, хронической обструктивной болезнью легких и другими состояниями. Риск ишемической болезни сердца и инфаркта также был повышен, но не было связи с заболеваниями сосудов мозга и инсультом.
Однако, стоит учитывать, что связь между сердечно-сосудистыми заболеваниями и использование глюкокортикоидов смешивается с воспалительным состоянием, которое стало причиной назначение сГКС и может увеличить частоту сердечно-сосудистых заболеваний из-за хронического воспаления.
Механизм повышения артериального давления, вызванной глюкокортикоидами, остается неясным. Необходим контроль АД утром и вечером на фоне применения сГКС. При необходимости показана консультация терапвета для назначения антигипертензивной терапии.
Применение глюкокортикоидов может привести к гиперлипидемии, но данные литературы противоречивы. Необходимо контролировать уровень холестерина в крови. При повышение показана консультация терапевта.
Заболевания мышц и глюкокортикостероиды
Индуцированная глюкокортикоидами миопатия проявляется безболезненной мышечной слабостью с последующей атрофией, начинающейся в конечностях.
Диагноз стероидной миопатии является клиническим диагнозом. Большинство анализов крови и мочи оказываются в норме. При подозрении на стероидную миопатию следует безопасно снижать дозу глюкокортикоидов, наблюдая за обострением основного воспалительного процесса.
Перепады настроения, другие психиатрические проблемы и глюкокортикостероиды
Глюкокортикоиды связаны с аффективными расстройствами, тревожностью, депрессией, паническим расстройством, психозом, делирием, спутанностью сознания и суицидом, и они могут вызывать когнитивные нарушения, особенно связанные с памятью. Эти побочные эффекты, по-видимому, зависят от дозы.
Эйфория или психоз чаще встречаются при высоких дозах. Депрессивные симптомы могут возникать при длительной терапии. Дозы <40 мг в день вряд ли вызовут тяжелое психическое заболевание.
Пациенты, их друзья и члены семьи должны быть предупреждены о возможных перепадах настроения, бессоннице, эмоциональной лабильности, быстрой речи, повышенной энергии и связанных симптомах.
Когда у пациентов возникают психические побочные эффекты, их следует немедленно направить к лечащему врачу или психиатру. Психиатрические симптомы могут мешать лечению основного заболевания.