Венеролог
Макарычев И.С.
Прием онлайн
Венеролог
Макарычев И.С.
Прием онлайн
Диагноз меланома
Что делать?
Главное при постановке диагноза меланома кожи не паниковать и не рассчитывать только на негативных исход. Во-первых, окончательный диагноз ставить только после гистологического исследования (изучение удаленной опухоли под микроскопом), и уже на его основе можно будет делать прогнозы. Клинически - "глазом" или дерматоскопом, врач выявляет подозрительные элементы, которые требуют удаления для дальнейшего изучения. Всегда есть вероятность, что опухоль была очень похожа на меланому, но оказалась диспластическим невусом (доброкачественное образование). Это не ошибка клинициста, а особенности нашего организма. Во-вторых, излишняя эмоциональная реакция будет вам мешать. Для многих сообщение о наличии у них злокачественного образования может стать шоком, но необходимо подойти к этому вопросу с холодной головой или обратиться за помощью к родственникам или специалистам, например в Проект СО-действие: бесплатная по всей России горячая линия психологической помощи онкологическим больным и их близким 8-800-100-01-91.
Куда обращаться при поставленном диагнозе меланома кожи?
Алгоритм действия справедлив для нижегородской области, в других регионах России он может немножко отличаться, но принципиально останется таким же. При подозрении на злокачественное образование кожи, и не важно, кем образование было диагностировано, вам необходимо обратиться к онкологу по месту жительства. Он даст вам направление в областной онкологический диспансер: г. Нижний Новгород, ул. Деловая, 11/1. В соответствии с направлением вам будет необходимо явиться к назначенной дате, с готовыми результатами исследований, которые вам сообщит онколог по месту жительства (частично их можно будет сдать в частном порядке для собственного удобства). После осмотра в поликлинике областного онкодиспансера, вам назначат дату госпитализации (ориентировочно на 3 дня) для проведения необходимого хирургического лечения. Затем с рекомендациями вас выпишут домой и вы будете ждать результатов гистологического исследования (до 21 дня и это нормально) для решения вопросов о дальнейшей тактики лечения. Вам будет необходимо выполнять назначения, полученные при выписке. В дальнейшем вы будете стоять на диспансерном наблюдении у онколога в соответствии с графиком.
В Нижнем Новгороде есть центр диагностики и лечения опухолей кожи, который занимается лечением на платной основе. В том числе возможна госпитализация по ОМС в рамках квоты ВМП для проведения операций по Mohs.
Постарайтесь меньше искать информации относительно меланомы кожи в интернете. Часть ее устаревшая, часть абсурдна. Информационный шум не будет вам на руку. Ниже приведу ответы на самые популярные вопросы.
Что такое меланома?
Меланома – это злокачественная опухоль, развивающаяся из меланоцитов – клеток, которые вырабатывают пигмент «меланин». Этот пигмент окрашивает нашу кожу, волосы, глаза и даже слизистые оболочки в различные оттенки, защищает клетки нашей кожи от повреждения вредным ультрафиолетовым облучением. Больше всего меланоцитов расположено в коже (где они больше всего и нужны для защиты от ультрафиолета), поэтому чаще всего меланома возникает именно на коже.
«Злокачественная» означает, что меланома имеет способность вырастать вновь после полного удаления в пределах её видимых границ и распространяться в другие органы (например, в лимфатические узлы, лёгкие, головной мозг, и т. д.).
Что такое диспластический невус?
Диспластический невус – это особый тип обычных пигментных родинок. Некоторые врачи могут использовать слово «атипичный невус», говоря о невусе диспластическом. По размеру диспластический невус может быть больше обычной родинки, а его цвет, поверхность, границы могут различаться. Обычно размер диспластического невуса превышает 5 мм, эти невусы могут быть неоднородно окрашены в разные цвета, от розового до темно-коричневого. Поверхность диспластических невусов может быть гладкой, слегка чешуйчатой или по типу гальки, а края таких невусов обычно неровные, размытые в структуре окружающей кожи.
Диспластический невус может располагаться на любом участке тела, но, как правило, он возникает в тех местах, которые подвергались воздействию солнца, например, на коже спины. Но это не обязательное правило: диспластические невусы бывают и в тех местах, которые не облучались солнцем – на коже волосистой части головы, молочных желез, ниже пояса. У некоторых людей всего пара таких невусов, а у некоторых их количество больше десяти. У людей, у которых есть диспластические невусы, как правило, и количество других родинок больше обычного.
Профилактика меланомы удалением родинок.
Диспластический невус может переродиться в меланому, но большинство диспластических невусов в меланому не перерождаются, оставаясь стабильными долгое время. Исследования показывают, что риск меланомы десятикратно увеличивается для тех людей, у которых больше пяти диспластических невусов в сравнении с теми людьми, у которых их нет, и чем больше диспластических невусов у человека, тем больше риск развития меланомы в течение жизни.
Так, согласно современным представлениям, развитие меланомы кожи начинается с какого-либо генетического события в меланоците, далее его потомки приобретают активирующую мутацию и образуют диспластический невус. И далее только несколько (1–2) генетических событий отделяют клетки диспластического невуса от превращения в злокачественную меланому. Практика показывает, что те факторы, которые приводят к возникновению диспластического невуса или меланомы в нём, действуют не локально в этой части кожи размером с невус, а на значительных площадях кожи вокруг. И вероятность возникновения меланомы из тех меланоцитов, которые еще не образовали невус, не менее велика. Потому клинические наблюдения показывают, что профилактическое удаление невусов НЕ снижает риска заболеть меланомой.
Какие типы меланомы бывают?
1. поверхностно-распространяющаяся – поражает поверхность кожного покрова
2. узловая – представлена в виде узла, возвышающегося над поверхностью кожи
3. акрально-лентигинозная – чаще представлена в виде пятна, которое располагается на ладонях, подошвах, в области ногтевого ложа
4. лентиго меланома – опухоль на коже в виде пятна с неровными нечёткими границами, с неравномерной окраской
5. меланома слизистых оболочек – может встречаться в любом органе, где есть слизистая оболочка, включая полость рта, желудочно-кишечный тракт, половые органы
6. увеальная меланома (глазная меланома) – редкая форма меланомы, встречается в 3% случаев и развивается в глазу, поражая его различные отделы.
Иногда происходит постепенное превращение длительно существующего пигментного пятна на коже в злокачественную меланому, у части пациентов меланома возникает сразу на внешне неизменённой коже (примерно 55%).
Метастазирование.
Опухолевые клетки с током тканевой жидкости (лимфы) или крови распространяются в различные органы, где, в большинстве своём, встретив непригодную для себя среду, погибают или остаются в спящем состоянии и не развиваются.
По мере созревания опухоли на коже свойства таких «клеток-путешественников» становятся все более разнообразными и позволяют им лучше адаптироваться к жизни в новых для себя условиях (другие органы).
Микрометастазы меланомы – начинают осваивать новые для себя пространства, делиться и размножаться – мы можем обнаружить их при помощи инструментальных методов – томографии, УЗИ, ПЭТ или даже на ощупь, если метастазы достаточно велики для этого и находятся близко к коже.
Если мы не проводим своевременное лечение, метастазы меланомы развиваются во всё большем количестве органов, и, по мере их развития, поражённые органы начинают хуже функционировать или вовсе перестают правильно работать.
Биопсия и гистология.
Биопсия – это прижизненное получение материала опухоли (в медицинском смысле «родинка» тоже опухоль) для гистологического или цитологического исследования. Суть этих исследований заключается в том, что образцы тканей или клеток исследует под микроскопом патологоанатом-гистолог для того, чтобы установить точный диагноз.
Применительно к меланоме, эксцизионная биопсия является основным диагностическим мероприятием. В тех случаях, когда онколог даже не подозревает меланому кожи, а просто даже не может на сто процентов её исключить, опухоль обычно удаляется в пределах здоровых тканей, и патолог судит, является ли удалённая опухоль меланомой (или иной злокачественной опухолью кожи), либо опухолью доброкачественной. В последние годы в связи с тем, что мы выявляем меланому на всё более ранних стадиях, а также с ростом числа случаев атипичных меланом, удаление опухоли кожи в диагностических целях стало рутинной процедурой.
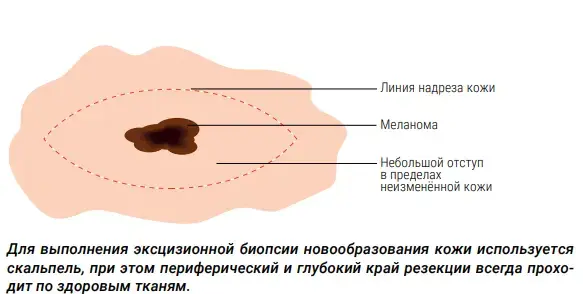
Это малоинвазивная операция: иссекается маленький кусочек кожи, содержащий в себе опухоль целиком, с небольшим отступом от краёв опухоли, затем рана ушивается и материал направляется на гистологическое исследование. Мнение о том, что меланома должна иссекаться максимально широко, как только может себе позволить хирург – миф. Было проведено достаточно большое количество исследований и все они показали, что выживаемость больных после удаление меланомы практически не зависит от величины отступа, и на сегодняшний день отступ 2–3 см от краёв опухоли является стандартом в клинических рекомендациях всех систем здравоохранения во всём мире.
Также есть ещё один миф: что образования, подозрительные на меланому кожи, ни в коем случае нельзя подвергать каким-либо процедурам, травмирующим саму опухоль: пункциям, частичным иссечениям, травмам и т. д.
Гистологическое заключение.
Мнение патологоанатома-гистолога является ключевым в постановке диагноза. Бессмысленно спрашивать хирурга, который удаляет вам новообразование о прогнозе, гистология будет готова не ранее 14 рабочих дней от дня операции.
Гистологическое исследование – это исследование удалённой ткани. Срезы, сделанные с неё, наносят на стекло, окрашивают, а после оценивают визуально под микроскопом. Специалист оценивает клетки, из которых состоит данная родинка. В случае подтверждения диагноза «меланома» обязательным является оценка её толщины в миллиметрах, а также отмечается наличие или отсутствие изъязвления на поверхности. Все эти характеристики обязательно должны отразиться в заключении врача, чтобы можно было правильно определить стадию.
Специальные методики позволяют сохранить полученный гистологический материал на очень долгий срок, что даёт возможность пересматривать его сколько угодно раз хоть у всех врачей-патологоанатомов мира, но стоит понимать, что многократные пересмотры, в ряде случаев, могут привести к ошибке.
В некоторых случаях даже врачи-патоморфологи не могут однозначно высказаться о том, доброкачественное это образование или злокачественное, и могут потребоваться дополнительные тесты вашей уже удалённой родинки – иммуногистохимическое окрашивание и молекулярно-генетические тесты, что увеличит время постановки окончательного диагноза.
В заключении, которое будет выдано вам, должно быть указано, меланома ли это или нет, и, если это всё же меланома, её толщина в мм и сведения об изъязвлении. (Это позволяет строить предположение о прогнозе). Также было бы здорово прочесть, что морфолог проверил все края резекции, нашёл их чистыми (без опухоли) и написал расстояние от края опухоли до ближайшего края резекции.
Прогноз.
Меланома перестала быть неизлечимой болезнью для многих пациентов – если такой диагноз установлен, вам надо обязательно постараться вылечиться независимо от поставленной стадии!
Прогноз зависит от распространённости болезни: наличие метастазов в регионарные лимфоузлы или во внутренние органы и от микроскопических характеристик первичной опухоли – её толщины, выраженной в миллиметрах, и микроизъязвлениях на поверхности. Исходя из наших представлений о прогнозе заболевания вам предложат тот или иной вариант дальнейшего лечения и наблюдения: от отсутствия дополнительного вмешательства и наблюдения за коже, до повторного иссечения уже зажившего послеоперационного рубца с биопсией сторожевых лимфатических узлов и профилактической («адъювантной») лекарственной терапией.
Если после удаления подозрительной родинки гистологический анализ показал MELTUMP, SAMPUS, меланому in situ, и в краях резекции нет опухоли, а «запас» здоровой кожи при удалении составил несколько миллиметров (хотя бы 3–5), то ничего, кроме регулярных осмотров кожи, вам (с наибольшей вероятностью) не предложат.
Если речь идёт об инвазивной меланоме толщиной более 0,8 мм, то вам с большой вероятностью предложат биопсию сторожевого лимфоузла и, возможно, повторное иссечение уже практически зажившего послеоперационного рубца. Иногда, когда клиническая картина меланомы слишком уж очевидна и нет необходимости на первом этапе выполнять биопсию, вам могут предложить одномоментное удаление опухоли кожи с достаточным запасом здоровой кожи (1–2 см!) и биопсию сторожевых лимфоузлов.
Биопсия сторожевого узла.
Лимфатические узлы – специальные органы иммунной системы человека, в которых, происходит обучение клеток иммунной системы. Однако, в большинстве случаев иммунная система не может адекватно отреагировать на опухолевые клетки, и они начинают "прорастать" в лимфоузлах. Считается, что лимфатические узлы последовательно связаны друг с другом, иначе говоря, в большинстве случаев лимфа от одного участка кожи всегда оттекает вначале в 1–2 лимфатических узла (первого порядка), а уже от них в другие.
В этой связи обнаружение и исследование этих самых лимфатических узлов первого порядка и представляет собой наибольшую важность, так как если они не поражены микроскопическими метастазами меланомы (или хотя бы единичными опухолевыми клетками), то шанс обнаружить опухоль в других лимфатических узлах очень мал (менее 5–10%), что может избавить пациента от необходимости удаления всех лимфатических узлов и пролегающей клетчатки, что заметно снизит качество жизни в дальнешем.
Биопсия сторожевых лимфатических узлов состоит из нескольких этапов:
1. Определение анатомической зоны, в которых расположен сторожевой узел
2. Обнаружение и удаление сторожевого лимфатического узла
3. Плановое гистологическое исследование всей удаленной ткани
4. В случае отсутствия метастазов при стандартной окраске, проводится дополнительное иммуногистохимическое окрашивание для поиска более мелких клеток.
Длительность манипуляции в одной зоне может разниться от 15–20 минут до 40–60 минут.
Об осложнении БСЛУ можно прочитать здесь.
Поиск метастазов.
О необходимости диагносических мероприятий вам расскажет ваш врач онколог, в среднем:
1. ультразвуковое исследование (УЗИ) периферических лимфоузлов во всех случаях
2. компьютерная томография (КТ) органов грудной клетки (не имеет значения: с внутривенным контрастным усилением или без)
3. компьютерная томография органов брюшной полости и малого таза по показаниям (внутривенное контрастное усиление очень важно, и, если у вас нет аллергии на этот контраст содержащий йод, то лучше сделать с контрастом;
4. магнитно-резонансная томография (МРТ) головного мозга с внутривенным контрастом по показаниям (если нет аллергической реакции на контраст);
5. ПЭТ-КТ по показаниям (позитронно-эмиссионную томографию, совмещённую с компьютерной томографией, лучше с контрастом)
Различные типы исследований используют различные технологии и показывают разные типы тканей: кости, сосуды или органы. Выбор технологии сканирования зависит от того, что именно вам надо рассмотреть и какие дополнительные риски это несёт (включая дополнительное облучение). Понимание всех за и против позволит вам обсуждать виды ваших исследований с вашими лечащими врачами. УЗИ, МРТ не несут в себе вреда и могут быть безопасно повторены сколько угодно раз. Рентгенография, компьютерная томография и ПЭТ – действительно оказывают некоторое влияние на организм пациента за счёт так называемого «ионизирующего» излучения, важно соотношение риск\польза, которое вы обсудите со своим врачом.
Таргетная терапия. BRAF, NRAS и KIT мутации. Генетическое типирование.
Адъювантное лекарственное лечение – это дополнительное лечение после операции и/или после биопсии сторожевого лимфоузла. Как правило, адъювантную терапию рекомендовано начинать в срок до 12 недель (3 месяца) после операции. Важно понимать, что после операции сохраняется риск развития возможного рецидива болезни или появления метастазов. А данное лечение назначается как раз с целью снизить возможный риск рецидива болезни, снизить риск появления отдалённых метастазов и увеличить общую продолжительность жизни.
На 2023 год в качестве адъювантной терапии вам могут предложить:
1. интерферон альфа
2. иммунотерапии анти-PD1 препаратами (ниволумаб, пембролизумаб) вне зависимости от мутации в гене BRAF
3. таргетной терапии анти-BRAF + анти-MEK при наличии мутации в гене BRAF (дабрафениб+траметиниб).
Решение о необходимости терапии должен принять врач-химиотерапевт индивидуально для каждого пациента.
Применение таргетной терапии при меланоме кожи возможно только при определенной генетической мутации опухоли. Поэтому врач должен назначить тестирование на определение мутации ещё до начала лечения, чтобы выбрать подходящие пациенту препараты.
В зависимости от расположения и типа меланомы могут быть следующие варианты генетических изменений в опухоли (мутаций):
BRAF – наиболее распространённый тип мутации при меланоме кожи, встречается примерно в 50% случаев всех меланом кожи. На сегодняшний день существуют препараты (анти-BRAF + анти-MEK), которые успешно используются для лечения в случаях выявления данной мутации.
NRAS – встречается реже, чем мутации в гене BRAF, примерно у 20% пациентов. У пациентов с выявленной мутацией в гене NRAS возможно использование анти-MEK терапии для лечения распространённых форм меланомы.
В гене KIT – могут быть и мутации, и амплификации, наиболее часто встречается при меланоме слизистых и при меланоме акральной локализации. Для лечения существуют препараты, которые могут использоваться в случае, если выявлена мутация в гене KIT.
Производится молекулярно-генетическое исследование первичной опухоли, метастазов в лимфоузлы или другие органы, заключенных в парафиновый блок на этапе гистологического исследования. Список лабораторий, выполняющих молекулярно-генетическое исследование обширен и с ним можно ознакомиться по ссылке.
Заключение.
В данной статье собраны основные моменты, которые так или иначе могут быть полезны человеку с диагнозом меланома кожи. Надеюсь вы нашли для себя ответы на свои вопросы. Главное, что вы должны понять, медицина шагнула далеко в перед как в диагностике меланомы на ранней стадии, так и лечении поздних стадий меланомы. Она перестала быть смертным приговором. В статье описаны множество вариантов лечения и вы обязательно сможете обсудить их со своим онкологом, когда придет время. Главное не оставляйте без внимания полученную информацию о диагнозе и обращайтесь за помощью. Большинство описанного выше можно получить по ОМС, прилагая определенные усилия.
Памятка основана на блоке информации для пациентов от ассоциации МеланомаПРО. Больше полезной информации можно найти на сайте ассоциации.