Венеролог
Макарычев И.С.
Прием онлайн
Венеролог
Макарычев И.С.
Прием онлайн
Справочник паразитарных заболеваний кожи
18+ Материал представленый в статье может быть неприятен к просмотру 18+
На данной странице собраны паразитарные заболевания кожи. Основная цель данного справочника убедить пациентов, что паразиты в дерматологии встречаются крайне редко, особенно в России. Актуальными для России являются: церкариоз (зуд купальщиков), дирофиляриоз.
Преобладающее большинство обитает в тропических странах. Проявление паразитов на коже выглядят не так, как это представляют себе пациенты.
Очень важен анамнез (факт посещения мест обитания паразитов)!
Большое количество паразитарных инфекций кожи не требуют лечения антипаразитарными препаратами! Приведенные ниже фотографии клинических случаев являются крайне редкими!
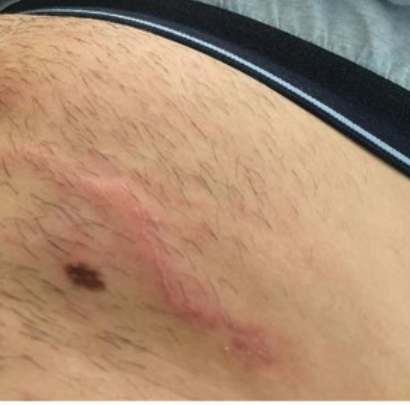
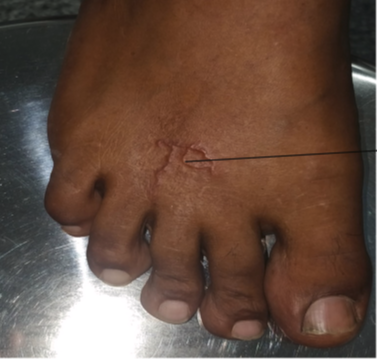
Анкилостомоз (мигрирующая кожная личинка larva migrans)
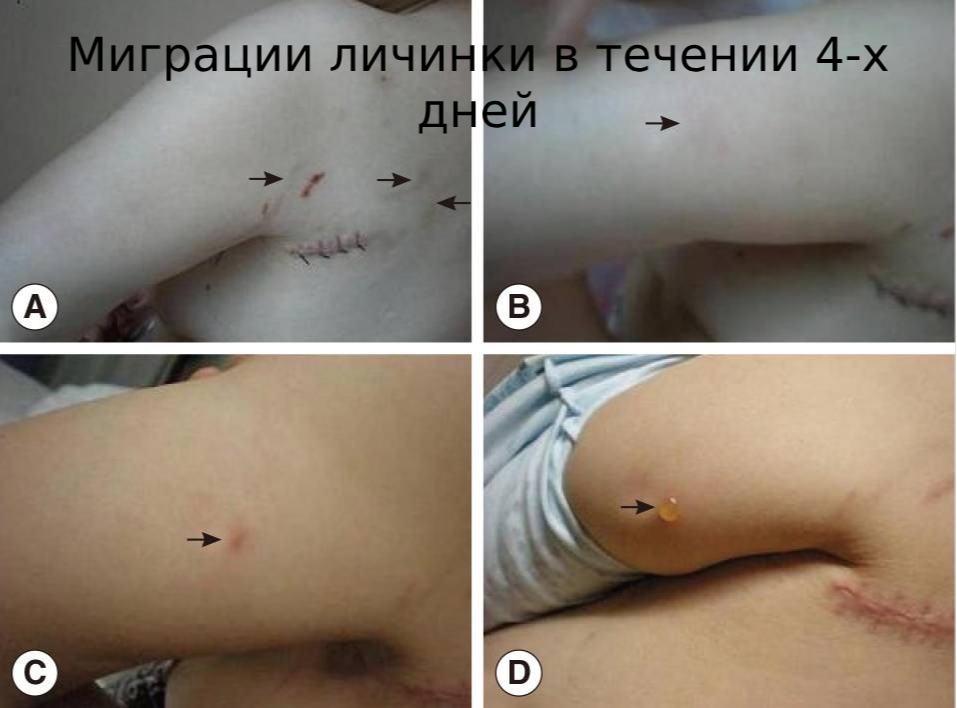
Анкилостомоз кожи или мигрирующая кожная личинка вызывают черви вида Ancylostoma, чаще всего кошачья или собачья анкилостома (Ancylostoma braziliense). Яйца анкилостом в кале кошек или собак развиваются в инвазионные личинки в условиях теплой влажной почвы или песка; инфицирование возникает при прямом контакте кожи с контаминированной почвой или песком, и личинки проникают в незащищенную кожу, обычно в области стоп, ног, ягодиц и спины. Мигрирующая кожная личинка встречается по всему миру, но чаще всего в тропическом климате.
Мигрирующая кожная личинка вызывает интенсивный зуд, покраснение кожи и папулы в месте внедрения, с последующим образованием извитого нитевидного подкожного хода в виде красновато-коричневой воспаленной полосы. У пациентов также могут развиться папулы и везикулы, напоминающие фолликулит, так называемый анкилостомный фолликулит (2 фото). Диагноз устанавливается на основании данных анамнеза и клинической картины.
Инфицирование разрешается самопроизвольно через несколько недель, но дискомфорт и риск вторичной бактериальной инфекции служат основанием для проведения лечения. Очень эффективна наружная терапия тиабендазолом 15% (в РФ не зарегистрирован). При приеме внутрь тиабендазол плохо переносится и обычно не используется. Альбендазол (в РФ не зарегистрирован) и ивермектин хорошо переносятся и могут быть назначены врачом!
Мигрирующая кожная личинка может осложняться самостоятельно регрессирующей легочной реакцией, называемой синдромом Леффлера (очаговые инфильтраты в легких и эозинофилия в периферической крови).
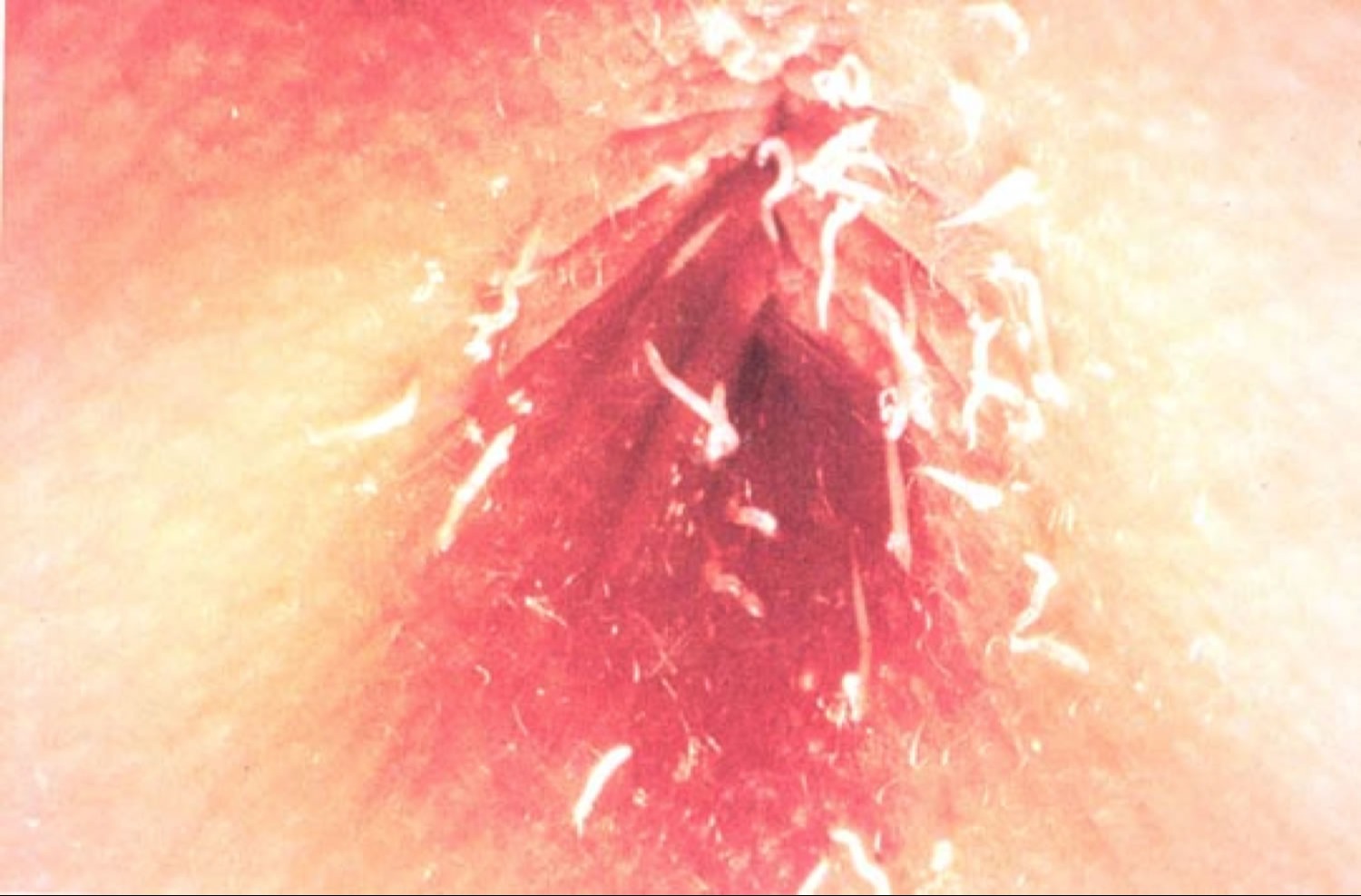
Дракункулез
Дракункулез — это инфекционное заболевание, вызываемое круглым червем Dracunculus medinensis, который также называется гвинейским гельминтом. Заболевание распространено в тропиках и субтропиках Африки и Азии среди людей, однако также отмечены случаи заражения собак.
Люди заражаются через питье воды, в которой содержатся крошечные инфицированные паразитом ракообразные. Незрелые формы гельминта (личинки) Dracunculus живут внутри ракообразных. После попадания в желудок ракообразные погибают, высвобождая личинок, которые проникают в брюшную полость через стенки кишечника. В брюшной полости личинки в течение около 1 года превращаются во взрослых особей, которые затем спариваются. После спаривания самки гельминтов покидают брюшную полость и перемещаются сквозь ткани под кожу, обычно по направлению к голеням или стопам.
Симптомы развиваются на 9–14-й месяц после заражения: крапивница, слабость, одутловатость лица, одышка, бронхообструктивный синдром. В очагах локализации паразитов наблюдают аллергические отёки (держатся от нескольких дней до 2–3 мес), исчезающие после выхода гельминта на поверхность кожи. На коже соответственно месту головного отдела самки формируется язва (псевдофурункул) 2–7 см в диаметре, вскрывающаяся через 5–7 сут и обнажающая тело гельминта. Когда человек пытается облегчить жжение, погружая ногу в воду, беременная самка гельминта выпускает в воду личинок. Оказавшись в воде, личинки находят ракообразных и внедряются в них. Если беременная самка паразита не достигает поверхности кожи, то она погибает и разлагается с образованием рубца (обызвествления) под кожей.
Для диагностики используют обнаружение головной части половозрелого паразита на дне язвы, обнаружение личинок в язвенном отделяемом, ОАК( эозинофилия), увеличение содержания g-глобулинов в сыворотке крови. При появлении гельминта на поверхности кожи проводят постепенное его извлечение, наматывая на валик (обычно по 5–10 см/сут) и избегая разрыва тела паразита. При появлении гельминтов на нижних конечностях дополнительно проводят профилактику столбняка. Специфическая химиотерапия проводится редко. При вторичных бактериальных инфекциях — антибиотикотерапия. При аллергических, воспалительных проявлениях — антигистаминные препараты, НПВС.
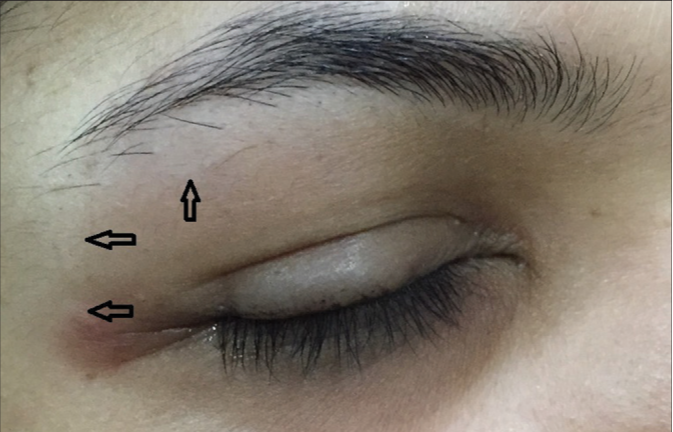
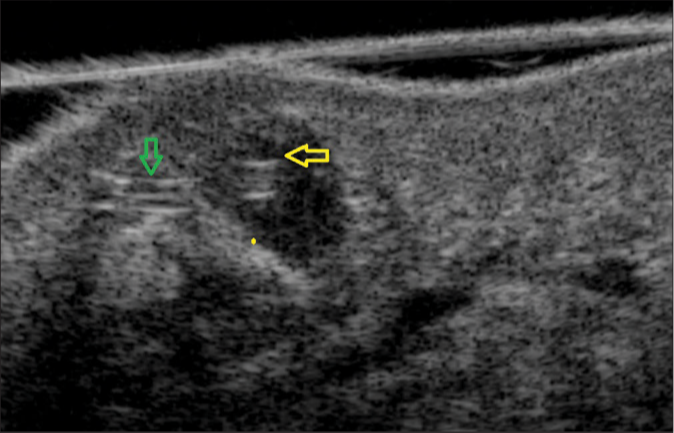
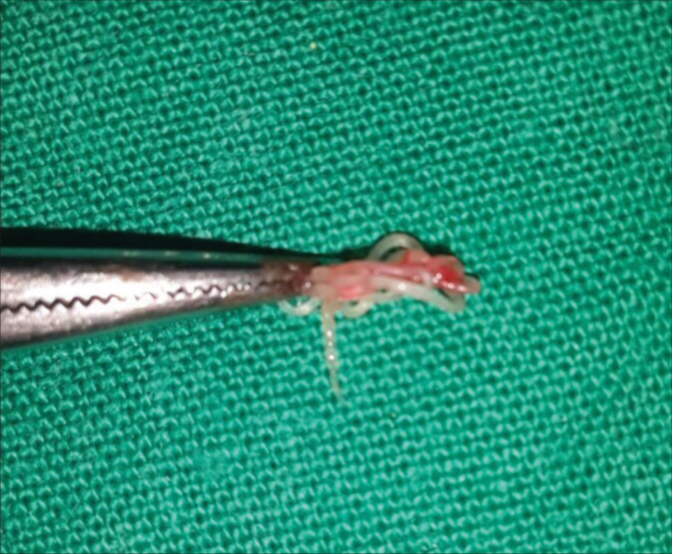

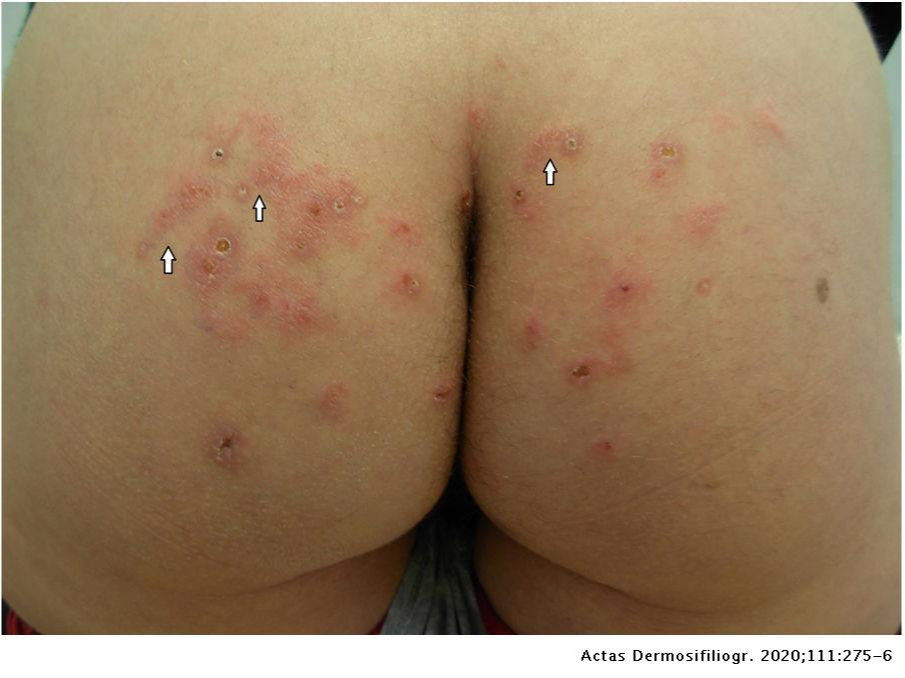
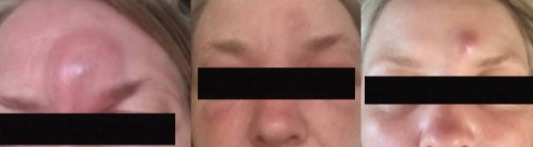
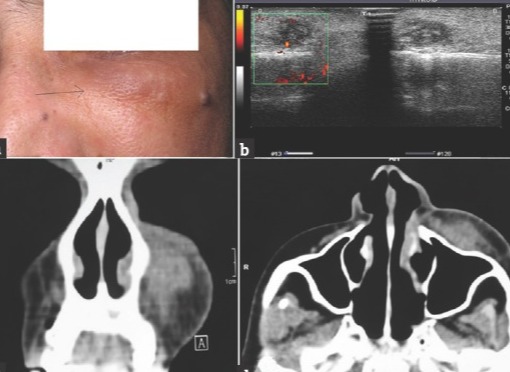
Дирофиляриоз
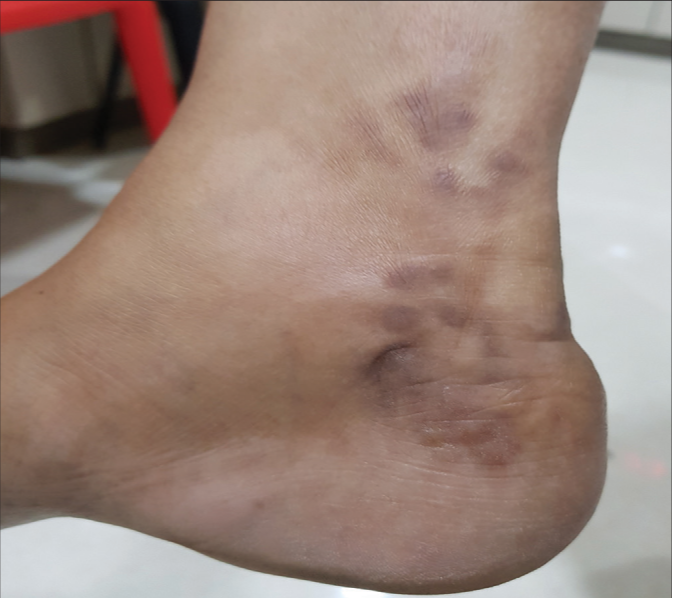
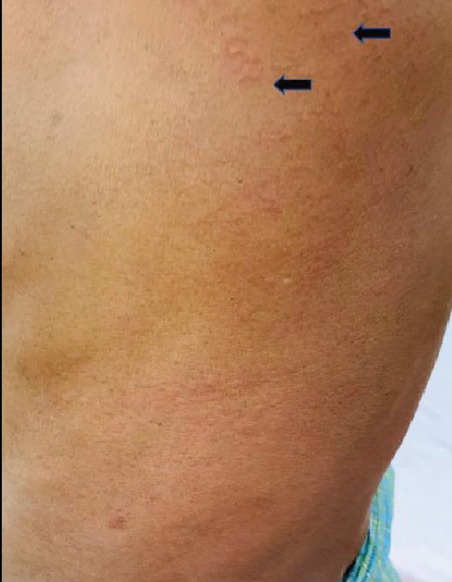
Дирофиляриоз (Dirofilariasis, от лат. «diro, filum» — «злая нить») — биогельминтоз, обусловленный паразитированием неполовозрелой самки нематоды рода Dirofilaria в организме человека. Гельминтоз, характеризуется медленным развитием и длительным хроническим течением. Заражение человека происходит через укусы кровососущих комаров, заражённых инвазионными личинками. Источником заражения комаров являются домашние собаки, а также кошки, реже дикие животные.
При укусе комаром человека или животного личинки попадают под кожу, развиваются в течение 2-3 месяцев. Через 2 мес. они становятся молодыми неполовозрелыми особями, активно мигрируют по подкожной клетчатке, превращаясь во взрослых особей.
Человек является случайным, тупиковым хозяином, т.к. самки не достигают в его организме половой зрелости. Большинство личинок при попадании в организм человека гибнет.
Дирофиляриоз характеризуется очаговым распространением.
Южная и Восточная Европа, Малая Азия, Центральная Азия и на Шри-Ланке.
В странах СНГ встречается только подкожный дирофиляриоз D. repens, который распространён среди жителей Казахстана, Узбекистана, Туркмении, Грузии, Армении, Украины, Белоруссии и России. В Нижегородской области в 2021 году был выявлен только 1 случай заболевания, а в 2022 году 8 случаев.
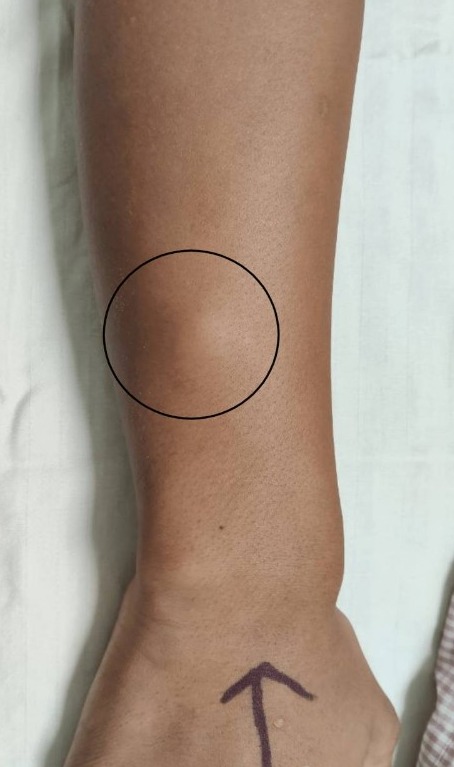
После укуса заражённым комаром на месте укуса возникает небольшое уплотнение размером с просяное зерно, сопровождающееся зудом. Вскоре зуд и уплотнение могут исчезнуть, однако в дальнейшем уплотнение появляется снова и увеличивается, достигая диаметра 0,5-4,0 см. Кожа над уплотнением обычно незначительно гиперемирована, иногда отмечается умеренная отечность.
Развивающийся вторичный воспалительный процесс приводит к появлению зуда от умеренного до очень сильного, болям в покое и при пальпации.
Через 6 месяцев после заражения паразит достигает максимальных размеров и располагается внутри воспалённого узла. Характерный симптом дирофиляриоза - миграция возбудителя, скорость перемещения — до 30 см за 1-2 суток.При миграции паразита на старом месте его пребывания никаких следов не остаётся.
При несвоевременном удалении гельминта может происходить развитие абсцесса в месте его локализации. Оптимальный метод лечения — полное хирургическое удаление гельминта.
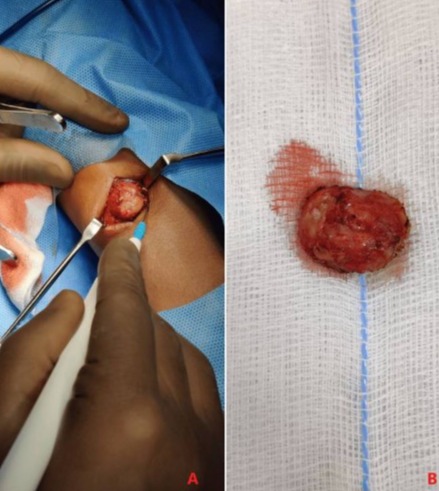
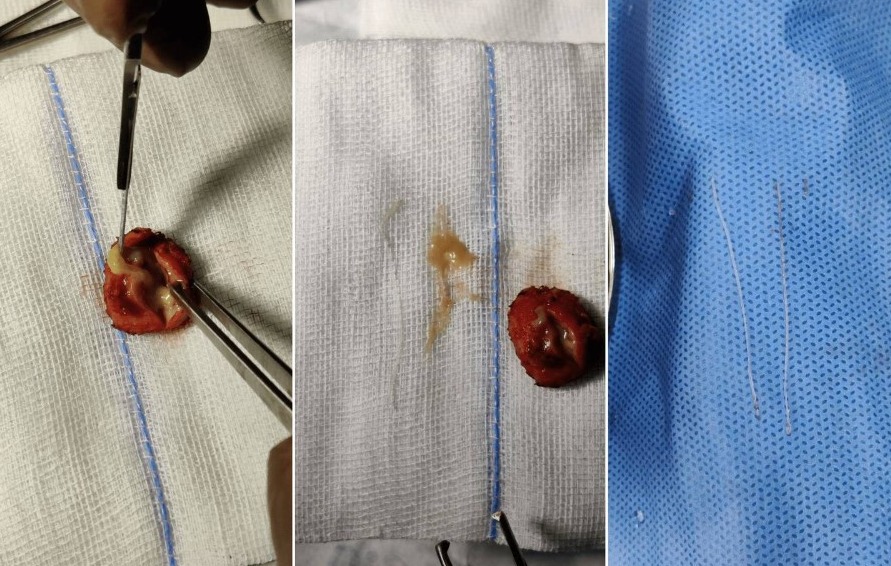
Гнатостомоз
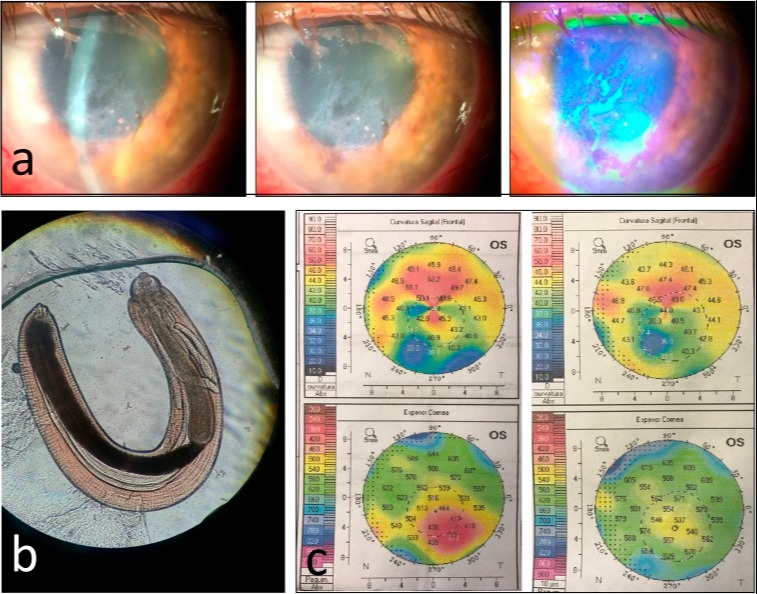
Личинки Gnathostoma spinigerum вызывают у человека эозинофильный менингит , мигрирующие отеки кожи , поражение глаз и поражение внутренних органов.
Гнатостомоз распространен в Юго- Восточной Азии, а также в ряде областей Китая и Японии. Взрослые особи Gnathostoma spinigerum паразитируют в ЖКТ кошек и собак . Выйдя из яиц, личинки первой стадии попадают в воду и поглощаются веслоногими рачками рода Cyclops. Развитие личинок третьей стадии происходит в тканях различных животных - рыб (включая угрей ), лягушек , змей , кур и уток , которые поедают зараженных рачков и дополнительных хозяев паразита.
Люди обычно заражаются при употреблении сырой или полусырой рыбы и домашней птицы . Большинство случаев гнатостомоза связаны с национальными блюдами из сырой рыбы - сомфак (тайская кухня) и сашими (японская кухня). В Таиланде заражение иногда происходит при использовании мяса лягушек и змей в качестве припарок.
Клинические проявления обычно связаны с миграцией одной-единственной личинки в кожу, во внутренние органы, в ЦНС или глазное яблоко. Во время миграции могут наблюдаться местные воспалительные реакции , боль , кашель , гематурия , сопровождающиеся лихорадкой и эозинофилией
При поражении кожи появляются болезненные и зудящие мигрирующие отеки; особенно часто страдают дистальные отделы конечностей и веки. Проявления обычно исчезают через неделю, однако нередко рецидивируют на протяжении многих лет. Поражение глазного яблока представляет опасность для зрения.
Поражение ЦНС проявляется эозинофильным менингитом с энцефаломиелитом. Это тяжелое осложнение обусловлено миграцией личинок по нервным стволам и внутри ЦНС. Характерны приступы мучительной корешковой боли , парестезии туловища и конечностей , вслед за которыми может последовать параплегия. Поражение головного мозга с очаговыми кровоизлияниями и некрозами нередко заканчивается смертью.
Обнаружение мигрирующих отеков на фоне выраженной эозинофилии в сочетании с соответствующим эпидемиологическим анамнезом обычно дает возможность поставить диагноз гнатостомоза. Тем не менее поражение глаз и ЦНС может развиваться без предшествующих кожных проявлений. В последнем случае при исследовании СМЖ обнаруживают эозинофильный цитоз, кровь или ксантохромию. Однако личинок гельминта в ней практически никогда не бывает.
Лучший способ диагностики и лечения одновременно - хирургическое удаление паразита из подкожных тканей и глаз; к сожалению, оно редко осуществимо. Иногда эффективен альбендазол. При поражении ЦНС рекомендуют симптоматическое лечение, обычно включающее глюкокортикоиды . Для профилактики следует подвергать рыбу и мясо домашней птицы тщательной кулинарной обработке.
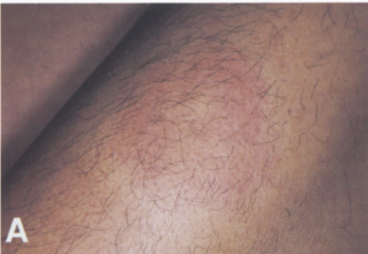
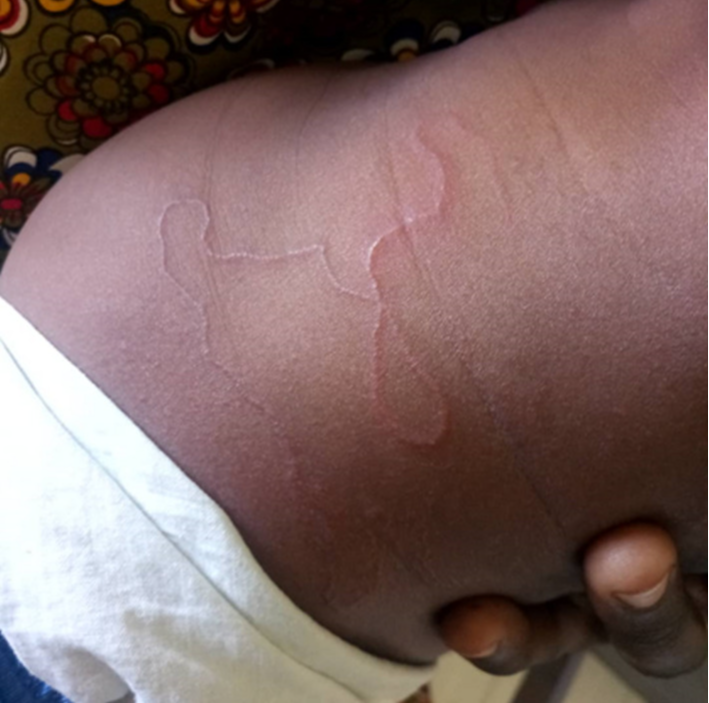
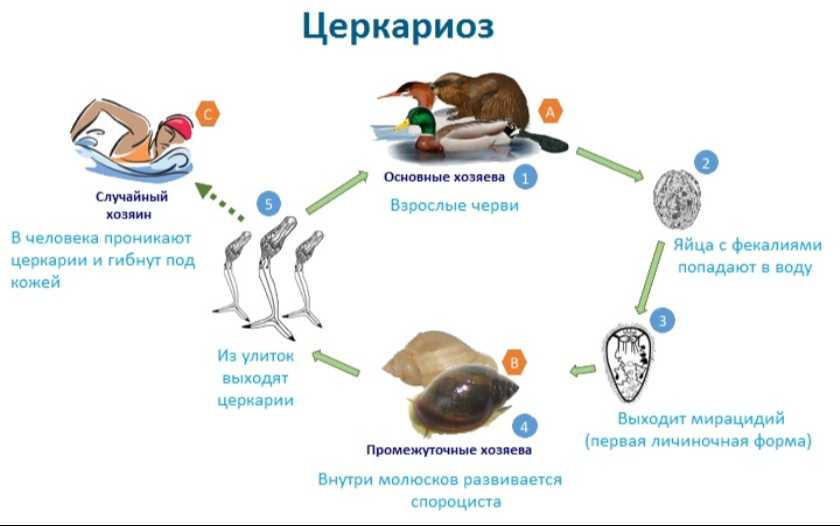
Зуд купальщика (Церкариоз)
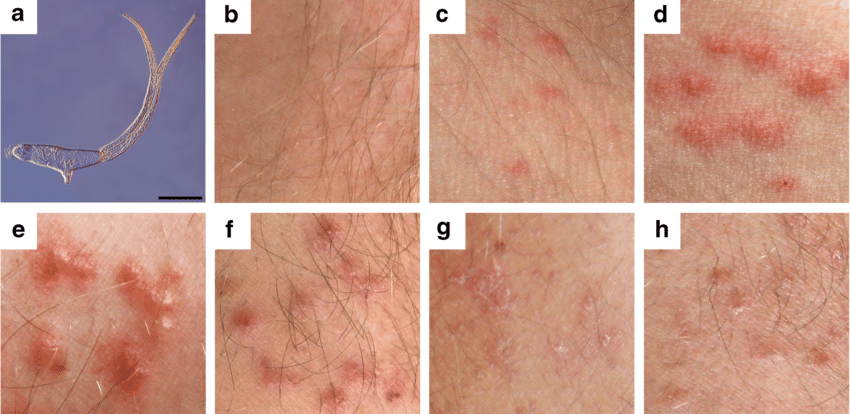
Церкариоз, шистосомный дерматит или «зуд купальщика» - дерматит, который вызывают личинки (церкарии) двуустки птиц. Заражение человека происходит во время купания в водоёмах с преимущественно стоячей водой и большим количеством уток.
Личинки-церкарии самостоятельно перемещаются в верхних теплых слоях воды в поисках хозяина. При контакте с человеком они остаются в каплях воды на коже и постепенно внедряются внутрь. Однако глубже подкожной жировой клетчатки паразит не проникает. Предотвратить заражение можно путем вытирания полотенцем кожи сразу же после купания, так как большинство личинок проникают в нее по мере испарения воды.
В местах внедрения появляются механические повреждения кожных покровов, покраснение, узелки (папулы). Высыпания возникают через 5-13 дней после проникновения, когда иммунитет распознает паразита.
В случае повторного контакта человека с циркариями высыпания начинаются с момента испарения с кожи воды и внедрения в нее церкарий. Зуд возникает через 30-60 мин.после купания. Через несколько часов возникают появляются зудящие пятна, которые превращаются в красные отечные папулы, похожие на укусы. Максимальная интенсивность высыпаний и зуда через 2-3 дня. В большинстве случаев через 4-5 дней острота воспалительных явлений уменьшается, а через 10-20 дней процесс спонтанно разрешается. Изменение высыпаний при зуде купальщиков отражено на фото ниже.
В организме человека личинки червя не развиваются, однако их гибель вызывает дерматит аллергического характера. Пострадавших мучает сильный зуд в местах проникновения церкарий. Расчёсы и открытые раны могут послужить входными воротами для вторичной инфекции.
Заболевание проходит самостоятельно. Назначается симптоматическое лечение: антигистаминные препараты, противозудные средства (спрей Неотанин, Bioderma AtodermSOS, LeSanti sos-спрей успокаивающий). При вторичной инфекции назначают местные антибиотики.
Главные меры профилактики – купание только в разрешённых местах. Следует избегать мелких водоёмов с большим скоплением водоплавающих птиц. Актуальную информацию по безопасности водоемов Нижнего Новгорода можно найти на сайте Роспотребнадзора.
Церкариевый дерматит встречается во всем мире. Подробнее можно прочитать ниже.
Миазы
Миазы – заболевания кожи в странах с жарким климатом, вызываемые проникновением и паразитированием в ней личинок некоторых видов мух
1. Африканские личинки – активно проникают в кожу стоп, кистей и т. д. при контакте кожи с песком, почвой.
2. Южноафриканские личинки – фиксируются на переносчиках (комнатная муха, слепень и др.), при контакте переносчика с кожей человека личинки активно внедряются в эпидермис.
3. Линейный мигрирующий миаз – личинки паразитируют на шерсти домашних и диких животных.
В зависимости от глубины проникновения выделяют:
- поверхностные или доброкачественные личинки (питаются только некротизированными тканями, очищая и стимулируя синтез грануляционной ткани);
- глубокие личинки (питаются как некротическими, так и здоровыми тканями).
Глубокие миазы встречаются преимущественно в тропических странах. Среди них наибольшую медико-социальную значимость имеют африканский миаз (кордилобиаз) и южно-американский миаз (дерматобиаз).
Возбудителями глубокого миаза могут быть также личинки мух Wohlfortia magnifica и ряд других. Некоторые возбудители глубокого миаза могут образовывать на коже человека образования, похожие на фурункулы. В связи с этим данную группу миазов выделяют в особую группу – фурункулоидные миазы.
Существует еще две группы миазов: раневые и мигрирующие.
Раневой миаз. У бездомных, алкоголиков и других людей, проживающих в плохих социальных условиях, открытые раны и слизистые оболочки могут быть заражены личинками мух, чаще всего зеленых и черных мясных мух. В отличие от личинок обычных домашних мух, большинство возбудителей кожного миаза внедряются как в здоровые, так и в некротизированные ткани. Лечение миаза раны обычно проводится путем промывания и ручной санации раны.
Мигрирующий миаз К наиболее часто встречающимся мухам относятся виды Gasterophilus intestinalis и Hypoderma spp. Эти мухи обычно заражают лошадей и крупный рогатый скот; люди заражаются при контакте с инфицированными животными или, реже, при прямом откладывании яиц на кожу. Личинки этих мух внедряются под кожу, вызывая зуд, развитие поражений, которые можно перепутать с кожной мигрирующей ларвой; однако личинки мух значительно крупнее нематод, и поражения, вызванные личинками мух, присутствуют дольше.
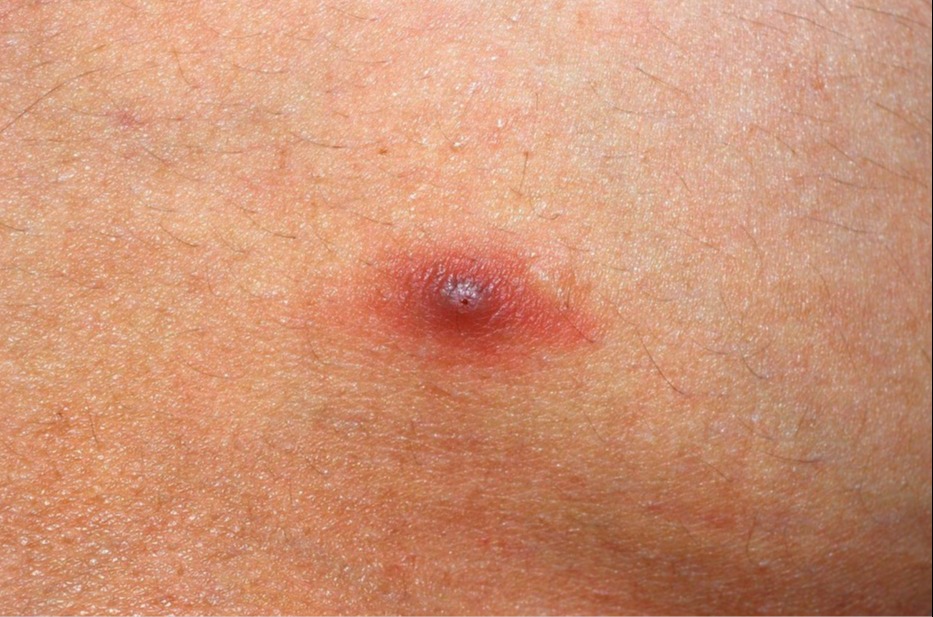
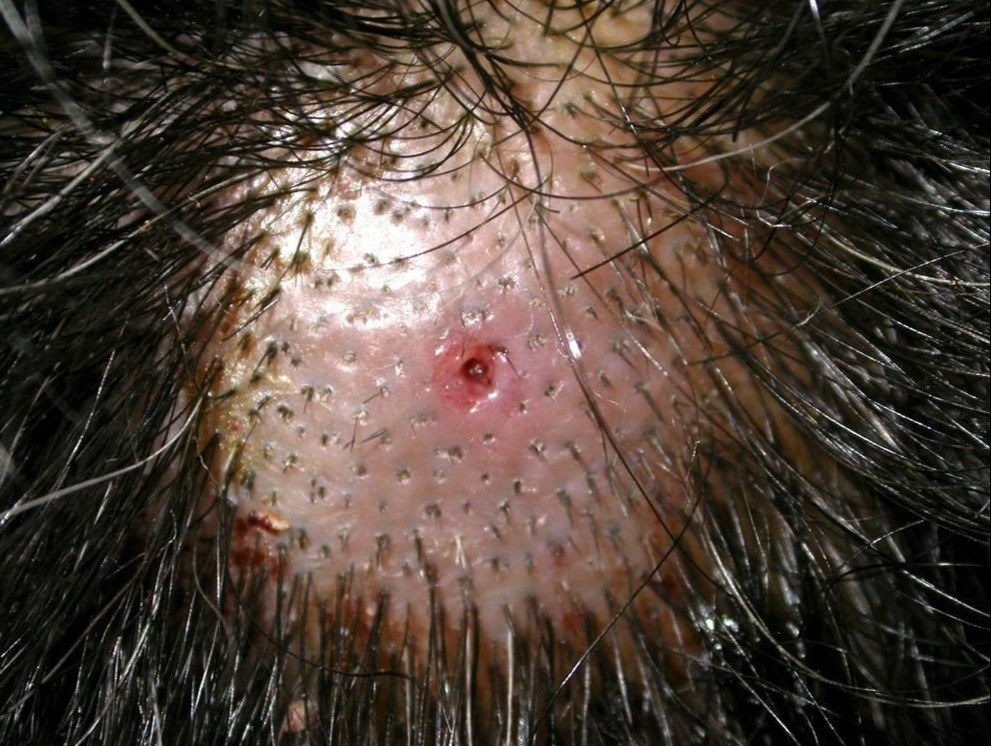

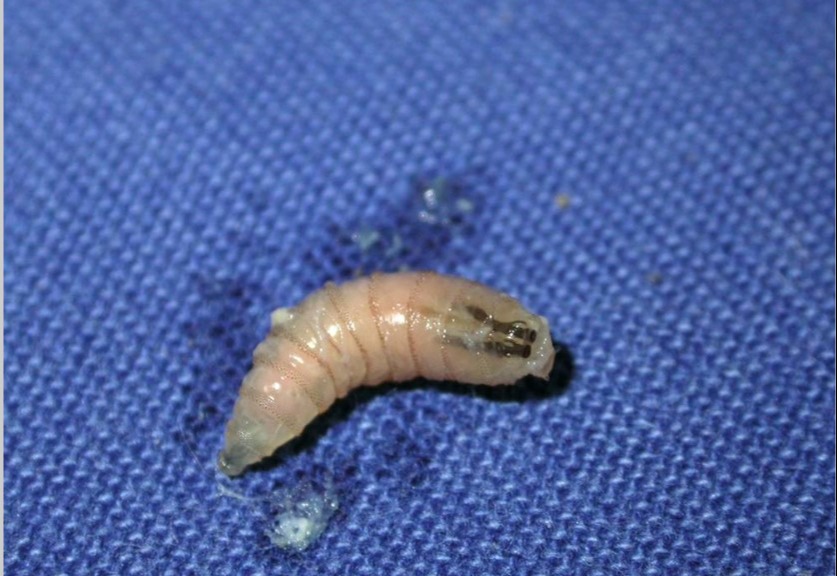
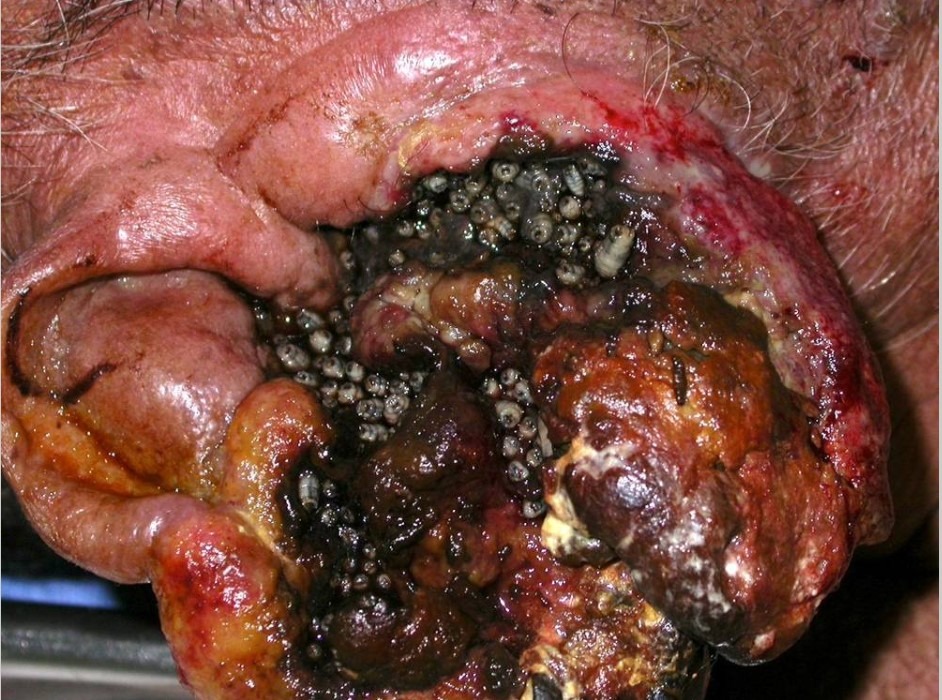
Кожный филяриоз
Кожный филяриоз представляет собой группу инфекционных заболеваний, вызываемых более чем 60 различными видами нематод и эндемичных примерно для 83 стран на территории Африки, Центральной и Южной Америки, Юго-Восточной Азии, а так же в Японии. Эти инфекции передаются человеку переносчиками, такими как комары, мошки, мокрицы или табаниды (слепни). Кровь, потребляемая переносчиками, позволяет микрофиляриям проникать в кожу и развиваться во взрослых червей. У многочисленных видов филяриатозных нематод, поражающих человека, жизненный цикл сходен.
Членистоногие переносчики переносят инфекционных личинок в кожу человека во время укуса. Затем личинки мигрируют в части тела хозяина, где созревают во взрослых особей. Для формирования инфекционных филярий требуется от 1 до 2 недель.
Филярийные паразиты были разделены на группы в зависимости от места обитания взрослых червей. Кожная группа включает Loa loa, Onchocerca volvulus, Mansonella perstans и Dipetalonema streptocerca. Лимфатическая группа включает Wuchereria bancrofti, Brugia malayi и Brugia timori. Наконец, группа полостей тела включает Mansonella ozzardi. Поскольку влажность необходима для выживания личиночной стадии, чаще всего страдают люди из тропических стран. Эти заболевания также связаны с низким уровнем жизни и неадекватными санитарными условиями.
Дерматологические проявления, указывающие на потенциальную кожную филяриатозную инфекцию, включают папулы, узелки, экскориации с вторичным ксерозом, лихенификацию, изменения пигментации кожи и/или сильный зуд. Однако у людей из регионов, эндемичных по филярии, могут не проявляться какие-либо клинические признаки или симптомы, несмотря на наличие микрофилярий в их крови, что способствует распространению болезни и представляет серьезную проблему для общественного здравоохранения.
Фактически, пациенты с хроническими филяриатозными инфекциями подвержены повышенному риску развития лимфедемы, слоновости или слепоты, которые, как предполагается, являются второй по величине причиной постоянной инвалидности во всем мире.
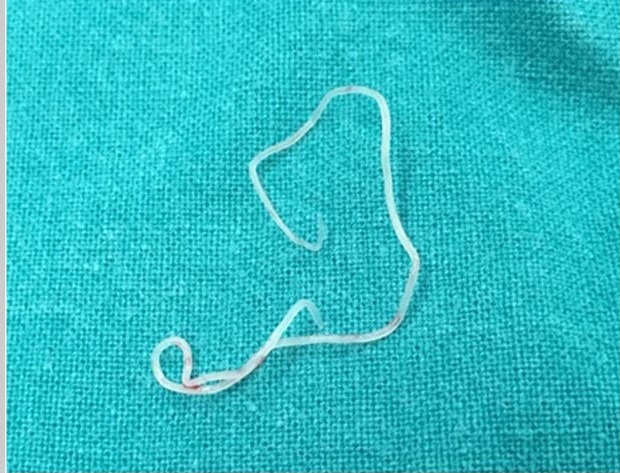
Лоаоз ограничен поясом тропическими лесами западной и центральной Африки. Человек – единственный окончательный хозяин этого паразита. Микрофилярии Loa loa передаются при укусе слепней (Chrysops - муха оленя или слепень). Микрофилярии развиваются во взрослых червей в подкожных тканях человека; самки достигают длины 40–70 мм, самцы – 30–34 мм. Взрослые особи продуцируют микрофилярии. Взрослые черви мигрируют в подкожные ткани и под конъюнктиву глаза, а микрофилярии циркулируют в крови. Слепни заражаются, когда они питаются кровью больного человека в течение дня (когда наиболее высокая микрофиляриемия).
Большинство зараженных людей асимптоматичны. Инфекция может вызывать ангионевротический отек (калабарская опухоль), который может развиться в любом месте тела, преимущественно на конечностях; предполагается, что такие отеки отражают реакции гиперчувствительности на аллергены, выделяемые мигрирующими взрослыми особями. У местных жителей отеки обычно длятся от 1 до 3 дней, но у туристов встречаются чаще и протекают тяжеле.
Черви могут мигрировать субконъюнктивально, но без негативных последствий. Нефропaтия обычно проявляется в виде протеинурии, возможна умеренная гематурия, которая связана с отложением иммунных комплексов на базальной мембране клубочков. Иногда диагноз лоаоза подтверждается путем наблюдения взрослого червя, перемещающегося под конъюнктивой, или его идентификации после удаления из глаз или кожи. Микроскопическое выявление микрофилярий в периферической крови определяет диагноз. Образцы крови должны быть взяты между 10 и 12 часами утра, когда уровень микрофиляриемии самый высокий. Лоаоз сложно поддается лечению. Диэтилкарбамазин является единственным препаратом, который убивает микрофилярий и взрослых червей.

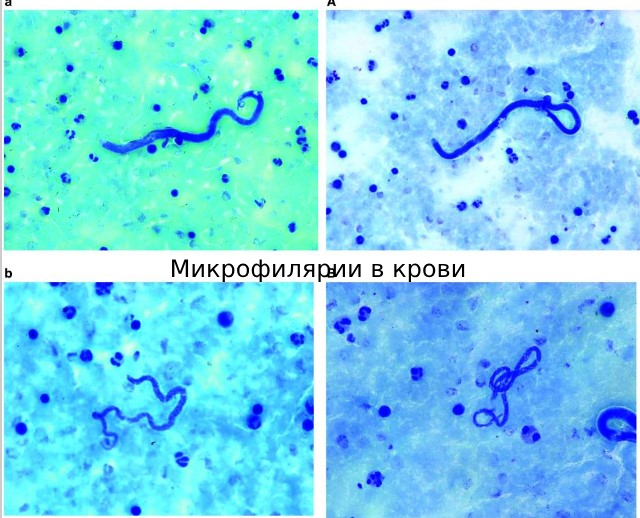
Онхоцеркоз является инфекцией, вызванной филяриями нематод Onchocerca volvulus. За передачу инфекции ответственны мошки (представители рода Simulium). Первичный морфологический элемениы – подкожные узелки, сопровождающиеся зудом, аденопатия, атрофией и рубцевание кожи. Поражения глаз, которые могут привести к слепоте.
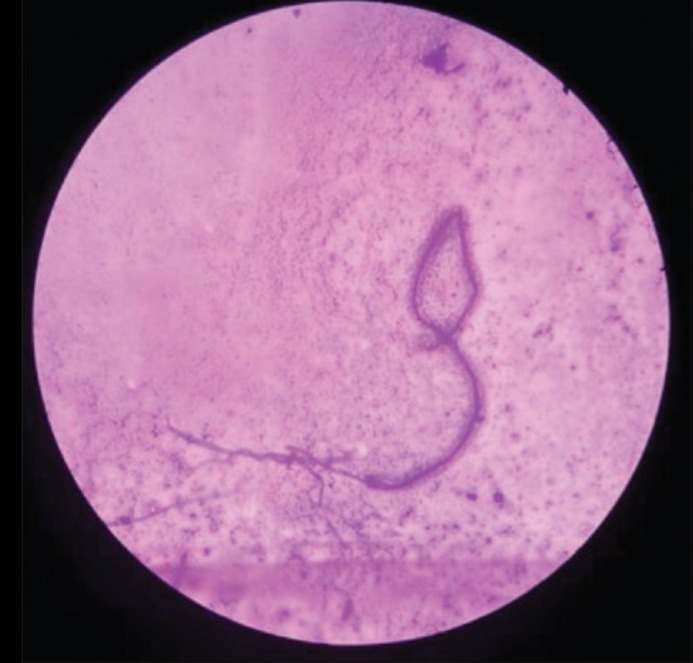
Диагноз ставится по обнаружению микрофилярий в образцах кожи, роговице или передней камере глаза; выявлению взрослых червей в узелках под кожей; или при использованию полимеразной цепной реакции (ПЦР) для определения паразитической ДНК.
Онхоцеркоз наиболее распространен в тропиках и в области Сахары в Африке. Маленькие очаги существуют в Йемене, южной Мексике, Гватемале, Эквадоре, Колумбии, Венесуэле и бразильской Амазонке. С наибольшей вероятностью могут быть инфицированы люди, живущие или работающие около ручьев или рек с быстрым течением. В дополнение к постоянным жителям в группу риска относятся путешественники, длительно пребывающие в регионе.
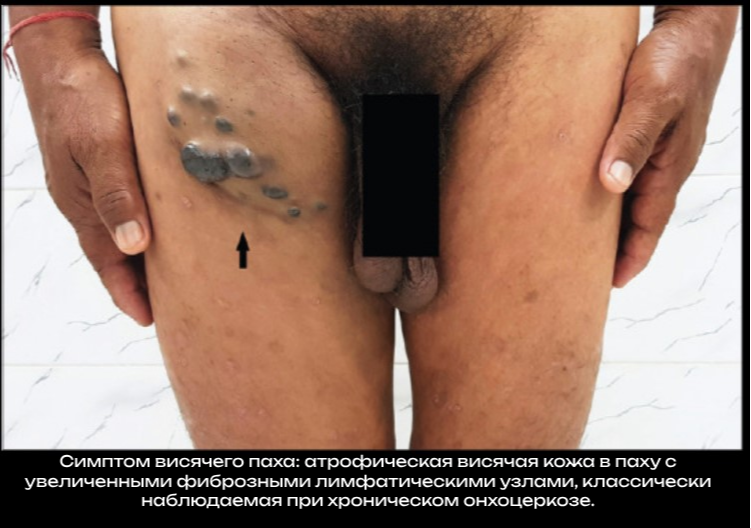
Подкожные (или более глубокие) узелки (онхоцеркомы), в которых находятся взрослые черви, могут быть видны или пальпироваться, но не беспокоят больного. Они состоят из соединительной и фиброзной ткани. Старые узлы могут подвергаться творожистому некрозу, кальцифицироваться. Пациенты могут иметь увеличение паховых, бедренных или других лимфатических узлов. Может развиться локализованный отек половых органов и паховые грыжи. Интенсивный зуд может быть единственным признаком у зараженных людей.
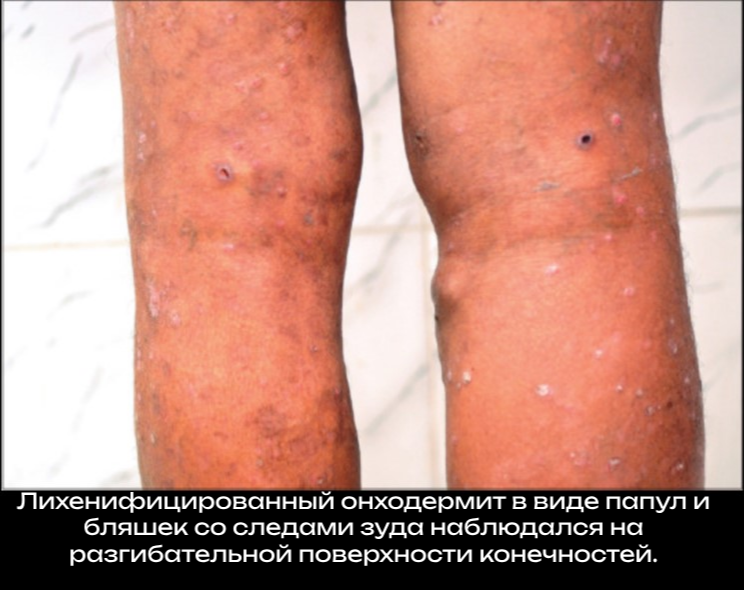
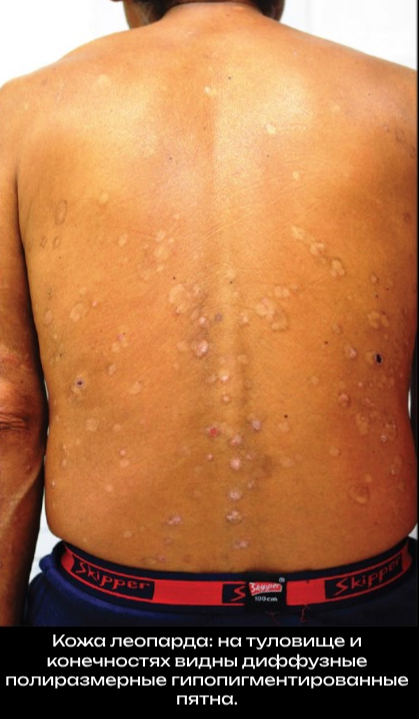
Поражения кожи обычно проявляются пятнисто-папулезной сыпью с вторичными экскориациями, шелушением изъязвлением и лихенизацией на фоне умеренно выраженного инфильтрата. Возможна морщинистость, атрофия, гипопигментацию и потерю эластичности. В тяжелых случаях у пациентов могут развиваться свисающие складки атрофической кожи в нижней части живота и верхней части медиальной поверхности бедер («готентотский фартук» или «висячий пах»).
Дерматит, обусловленный онхоцеркозом, у большинства пациентов генерализованный, но ограниченная и четко очерченная форма экзематозного дерматита с гиперкератозом, шелушением и изменениями пигмента распространена в Йемене и Судане. Выявление микрофилярий в срезах кожи или с помощью биопсии – традиционный метод для онхорцеркоза; как правило берут несколько образцов. Методы обнаружения ДНК-паразитов в образцах кожи на основе ПЦР более чувствительны, чем стандартные методы, но доступны только в условиях клинических исследований. Микрофилярии можно также обнаружить в роговице и передней камере глаза во время осмотра при помощи щелевой лампы.
Определение уровня антител имеет ограниченную информативность – существует значительная антигенная перекрестная чувствительность среди O. volvulus и других филярий и разных гельминтов, а положительный результат серологического тестирования не позволяет дифференцировать прошлую и настоящую инфекцию. Пальпируемые узелки (или глубокие узелки, обнаруженные с помощью УЗИ или магнитно-резонансной визуализации) можно вырезать и исследовать на наличие взрослых червей, но эта процедура проводится редко.
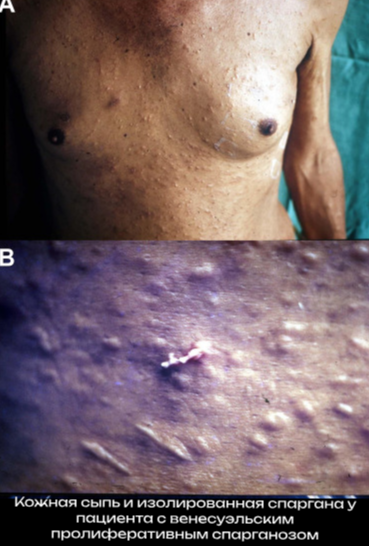
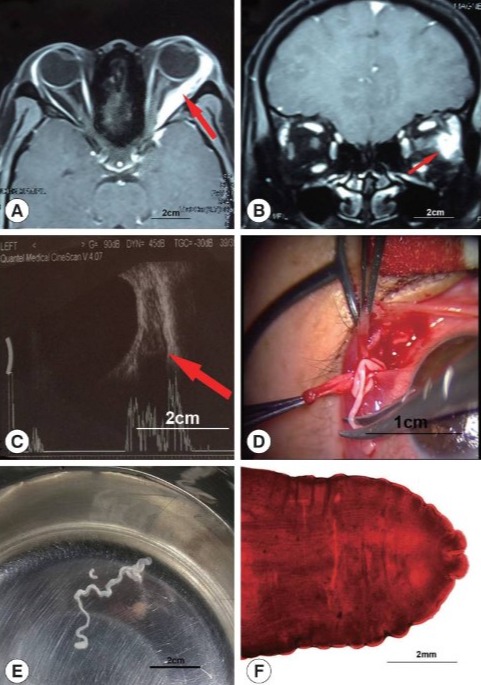
Спарганоз
Взрослые особи ленточных червей вида Spirometra и Sparganum proliferum поражают собак, кошек и других плотоядных животных. Яйца попадают в пресноводные водоемы, где они проглатываются веслоногими ракообразными (например, Cyclops). Рыбы, рептилии и амфибии (включая лягушек) глотают их и служат промежуточными хозяевами. Ленточные черви, вызывающие спарганоз, есть во всем мире, но большинство случаев заражения людей происходит в Юго-Восточной Азии.
Люди и другие млекопитающие заражаются при случайном проглатывании рачков с водой, загрязнённой фекалиями котов или собак, употреблении в пищу недостаточно приготовленного мяса животных, выступающих в роли промежуточного хозяина, использовании зараженных животных в качестве припарок (в народной медицине в некоторых частях Азии).
У людей личинки, как правило, мигрируют в подкожной клетчатке или мышцах, образуя опухолевидные образования. Могут быть затронуты и другие места, включая центральную нервную систему, но это распространено гораздо меньше. Симптомы зависят от локализации и числа паразитов. Образованные личинками ленточных червей опухолевидные образования, находящиеся в центральной нервной системе, могут вызывать слабость, головную боль, судороги, онемение, покалывание или абнормальные кожные ощущения.
Диагноз спарганоз, как правило, ставят после хирургического удаления, хотя выявление опухолевидного образования по результатам визуального обследования позволяет предположить такой диагноз. Хирургическое вмешательство также является основным лечением и обычно производится при наличии объёмных, имеющих клинические проявления, образований. Как правило, лечение противогельминтными препаратами неэффективно.
Стронгилоидоз (мигрирующая личинка larva currens)
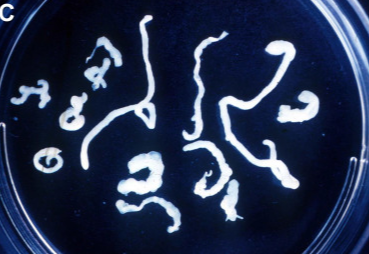
Стронгилоидоз является одним из основных паразитарных заболеваний, передающихся через почву. Во всем мире заражено приблизительно 30–100 миллионов человек. Стронгилоидоз является эндемичным повсюду в тропиках и субтропиках, включая сельские районы юга Соединенных Штатов, в местах, где голая кожа соприкасается с инфекционными личинками в почве, загрязненной людьми. S. stercoralis обладает уникальной способностью развиваться до зрелого возраста как в почве, так и в кишечнике человека. Кроме того, в отличие от других круглых червей, передающихся через почву, S. stercoralis способен создавать условия для аутоинфекции, которая может привести к хроническому заболеванию, длящемуся десятилетиями, или вызвать синдром гиперинфекции у лиц, принимающих кортикостероиды или другие иммунодепрессанты, или у лиц с нарушениями TH2-опосредованного иммунитета, особенно тех, кто инфицирован Т-лимфотропным вирусом человека 1 типа (HTLV-1).
При синдроме гиперинфекции большое количество личинок попадает в кровоток, легкие, центральную нервную систему и другие органы. Полимикробная бактериемия и менингит могут возникать вследствие нарушения целостности слизистой оболочки кишечника и наличия бактерий на поверхности попавших в организм личинок. Острый и хронический стронгилоидоз может быть бессимптомным. Начальным проявлением острого стронгилоидоза может быть зудящая эритематозная сыпь в том месте, где личинки внедрились в кожу. Кашель может появляться, когда личинки мигрируют через легкие и трахею. Личинки и взрослые черви, находящиеся в желудочно-кишечном тракте, могут быть причиной боли в животе, диареи и анорексии. Хронический стронгилоидоз может сохраняться годами из-за аутоинфекции. Инфекция может быть протекать бессимптомно или характеризоваться желудочно-кишечными, легочными и/или кожными симптомами. Жалобы со стороны желудочно-кишечного тракта могут быть в виде боли в животе и периодической диареи и запора. Могут быть положительными анализы на скрытую кровь в кале, а в редких случаях и проявления явного желудочно-кишечного кровотечения. Симптомы могут имитировать симптомы язвенного колита, а также и других заболеваний, таких, как хроническая мальабсорбция, или дуоденальная обструкция.
Личинка кишечной угрицы может внедриться в кожу перианальной области (результат аутоинвазии), что приводит к развитию клинической картины Lavra currens, характерной для инфекции Strongyloides, отличающуюся от анкилостамоза быстротой передвижения личинок — до 10 см/час. Сыпь обычно начинается в перианальной области и сопровождается интенсивным зудом. Как правило, ползучая сыпь представляет собой линейные или серпигинозные, быстро мигрирующие эритематозные или уртикарные повреждения кожи.
Дифференицальная диагностика с кожной мигрирующей личинкой по высокой скорости перемещения. Также может развиться неспецифическая макулопапулезная или похожая на крапивницу сыпь. При генерализованном стронгилоидозе возникают петехиальные высыпания, падогмоничными являются высыпания «отпечатка пальца» в околопупочной области. Доступно несколько иммунодиагностических тестов для определения анти-стронгилоидных антител в сыворотке крове. ИФА рекомендуется из-за его большей чувствительности (>90%). Сывороточные антитела IgG могут обнаруживаться даже у пациентов с ослабленным иммунитетом при диссеминированном стронгилоидозе, однако отсутствие обнаруживаемых антител не исключает инфекцию.
Перекрестные реакции у пациентов с филяриатозом или другими инфекциями, вызванными нематодами, могут привести к ложно-положительным анализам. Результаты исследования на антитела не могут использоваться, чтобы дифференцировать острую инфекцию от перенесенной в прошлом. Положительный анализ говорит о том, что нужно проявить настойчивость для обнаружения личинок, чтобы подтвердить диагноз паразитологически. Для неосложненной инфекции используется ивермектин и, как правило, он хорошо переносится. До начала лечения ивермектином пациенты должны быть обследованы на коинфекцию с Лоа лоа, если они проживали или путешествовали в районах Центральной Африки, которые являются эндемичными по заболеванию Лоа лоа.
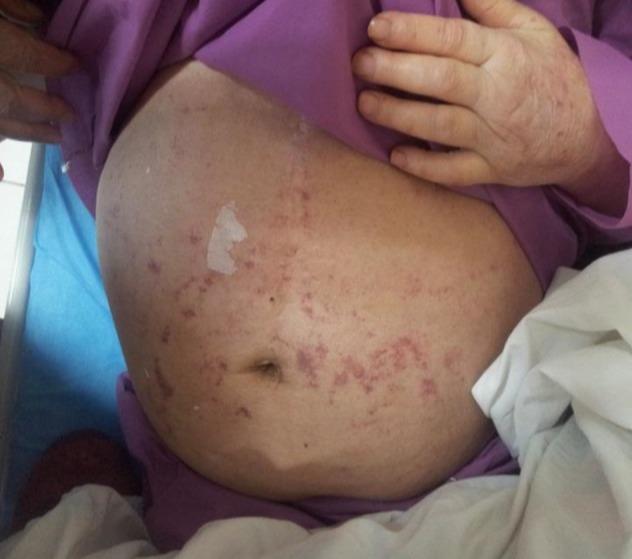
Шистосомоз
Шистосомоз – инвазия, вызываемая трематодами рода Schistosoma, которые проникают в организм чрескожно при контакте с пресной водой, в которой находятся церкарии этих гельминтов. Частный случай - зуд купальщиков - свойственный для России описан выше. Далее речь пойдет о тропических шистосомозах, которые могут формировать хронические формы заболевания.
Возбудители поражают сосудистую сеть желудочно-кишечного тракта или мочеполовой системы. Острые симптомы – дерматит, с развивающейся в последующем через несколько недель лихорадкой, ознобом, тошнотой, болью в животе, диареей, недомоганием и миалгией. Признаки хронического поражения зависят от разновидностей паразита, но, как правило, включают геморрагический понос (например, при инвазии S. mansoni, S. mekongi, S. intercalatum и S. japonicum) или гематурию (например, при инвазии S. haematobium). Диагноз устанавливается по обнаружению яиц в кале, моче или экземплярах биопсии. Серологические тесты могут использоваться, но не коррелируют со степенью развития процесса или выраженностью клинических проявлений.
Географическое распространение шистосом, поражающих человека, отличается в зависимости от вида:
· S. haematobium: широко распространена по африканскому континенту с меньшими очагами на Ближнем Востоке, в Турции и Индии
· S. mansoni: широко распространена в Африке, очаги присутствуют на Ближнем Востоке, является единственным видом в Западном полушарии в регионах Южной Америки и некоторых островах Карибского моря
· S. japonicum: Азия, в основном в Китае, Филиппинах, Таиланде и Индонезии
· S. mekongi: Юго-Восточная Азия
· S. intercalatum: Центральная и Западная Африка
Люди – главный резервуар инфекции. Собаки, кошки, грызуны, свиньи, лошади, козы являются резервуарами S. japonicum, собаки - резервуары S. mekongi. В США (включая Пуэрто-Рико) и в Канаде заражение этими видами не происходит, но болезнь может присутствовать у путешественников и иммигрантов из эндемичных областей.
Большинство инфекций протекает бессимптомно. Зудящие папулезные высыпания (церкариальный дерматит) могут развиваться там, где церкарии проникают в кожу.
Острая лихорадка Катаямы
Лихорадка Катаямы - это системная реакция гиперчувствительности, которая может возникнуть при начале откладки яиц, как правило, через 2–4 недели после массивного контакта. Симптомы включают в себя лихорадку, озноб, кашель, тошноту, боль в животе, недомогание, миалгию, уртикарную сыпь и отмечается эозинофилию, напоминающая отчасти сывороточную болезнь. Клинические проявления более выражены и чаще обнаруживаются у приезжих по сравнению с жителями местных областей; симптомы обычно длятся в течение нескольких недель.
Хронический шистосомоз
Хроническая инфекция чаще всего обусловлена повторным заражением в эндемичных районах, но также может возникать после кратковременного контакта с возбудителем, например, у путешественников. Хронический шистосомоз обусловлен, прежде всего, гранулематозной реакцией хозяина на яйца паразитов в тканях.
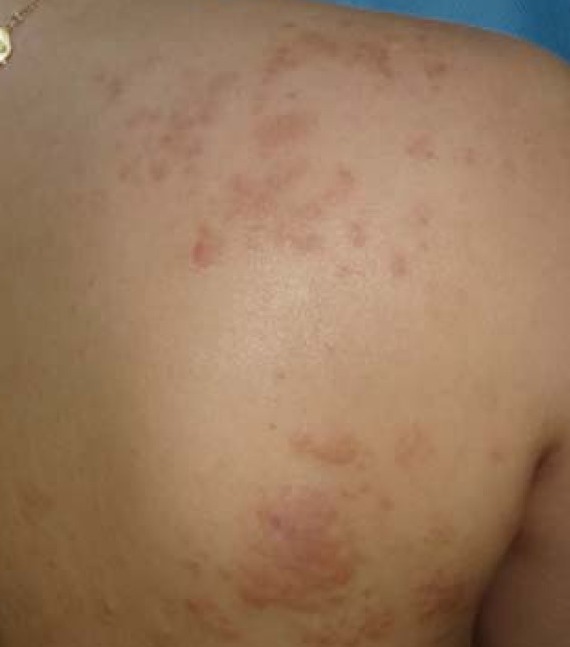
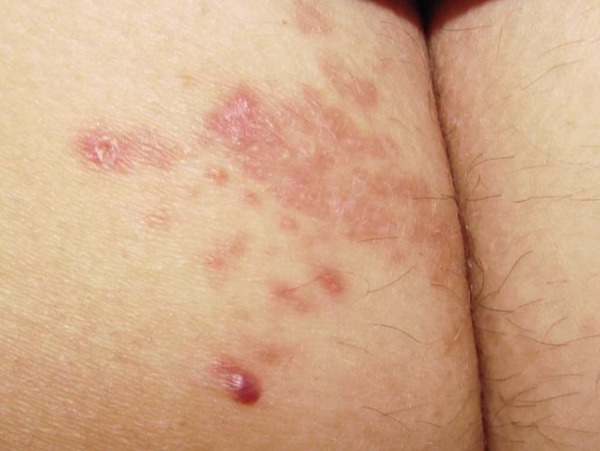
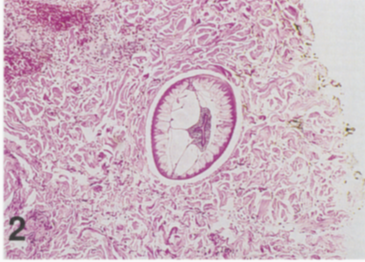
Энтеробиоз
Энтеробиоз вызывается кишечным круглым червем Enterobius vermicularis и обычно поражает детей, но риску также подвергаются взрослые члены их семей и лица, осуществляющие уход, люди, пребывающие в специализированных медицинских учреждениях, а также лица, которые контактируют с инфицированным партнером во время полового акта.
Инфекция возникает после проглатывания яиц острицы. В тонком кишечнике из яйца выходит личинка, которая перемещается в толстую кишку. Там личинки созревают в течение 2–6 недель, а взрослые острицы начинают спариваться. После развития яиц взрослая самка острицы перемещается через прямую кишку в задний проход, чтобы отложить яйца. Яйца откладываются в липком желеобразном веществе, которое прилипает к коже вокруг заднего прохода.
Оттуда яйца могут попадать под ногти, на одежду, постельное белье, игрушки и пищу. Яйца могут выжить вне организма человека в течение 3 недель при нормальной комнатной температуре. Яйца часто попадают в рот с пальцев или из зараженной еды. Дети могут повторно инфицироваться, перенося яйца из области заднего прохода в рот. Взрослые, которые проживают с такими детьми, находятся в зоне риска. Люди, практикующие оральный и анальный секс так же подвержены риску инфицирования.
Кожа вокруг анального отверстия эритематозна, больной ощущает в этом месте зуд, который усиливается по ночам, когда самки остриц выползают, чтобы отложить яйца. На фоне экскориацией возникает пиодермия. При длительном течении болезни и несоблюдении правил гигиены в области ануса могут формироваться абсцессы либо гранулемы, в содержимом которых находятся яйца или взрослые самки остриц.
Диагноз энтеробиоза подтверждается наличием яиц или, реже, взрослых особей остриц вокруг заднего прохода. Однократная доза мебендазола, альбендазола или пирантела памоата, повторно принятая спустя 2 недели, избавляет от инфекции острицами.